Wissenswertes für Erkrankte und Interessierte
Wissenswertes zu Long COVID
Was ist Long COVID und wie unterscheidet es sich von Post COVID?
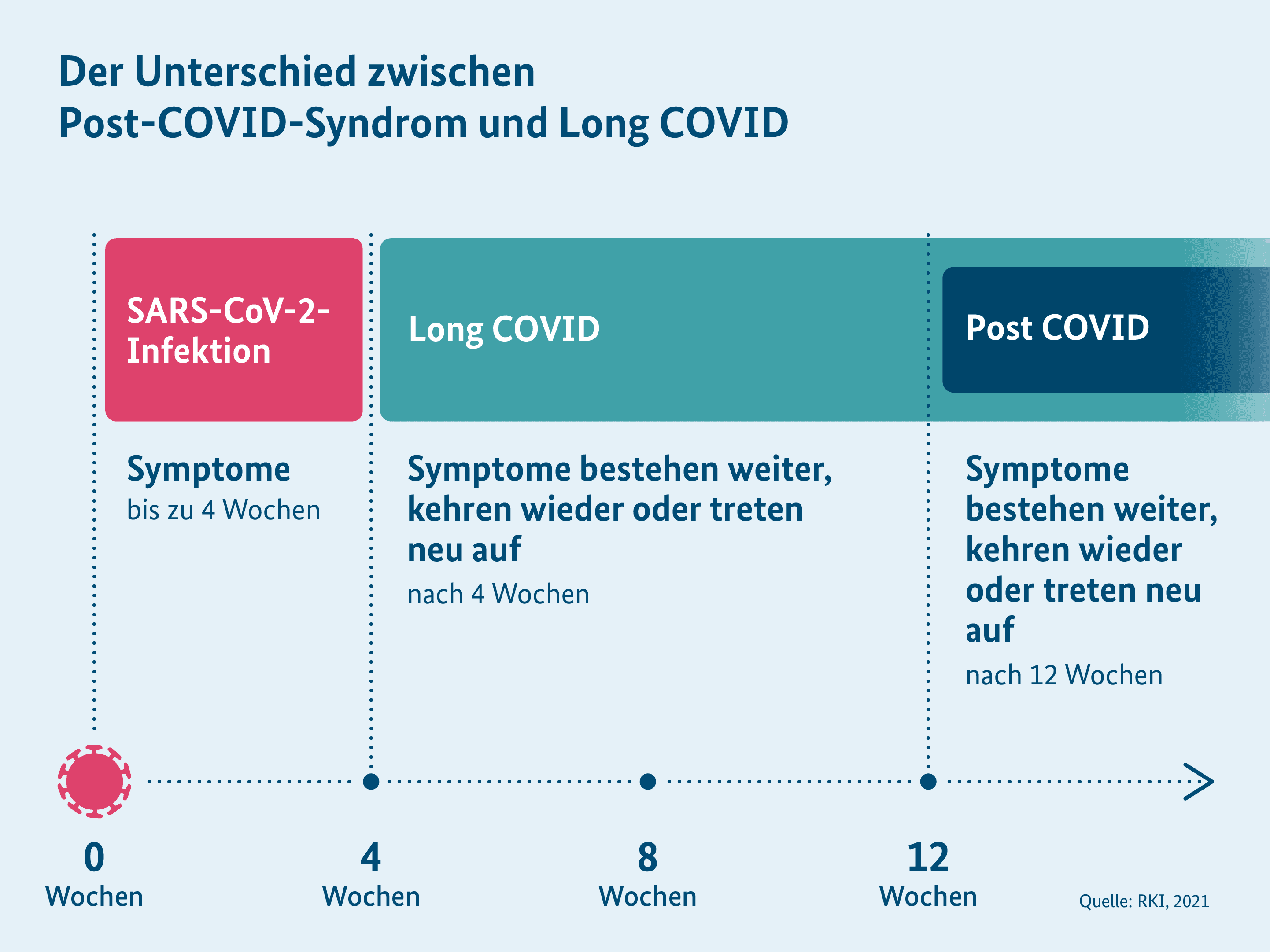
Als Long COVID werden allgemein längerfristige gesundheitliche Folgen nach einer Ansteckung mit dem Coronavirus SARS-CoV-2 bezeichnet. In Medizin und Wissenschaft wird abhängig von der Dauer der Beschwerden zwischen Long COVID und Post COVID unterschieden.
Der Begriff Long COVID umfasst längerfristige gesundheitliche Beschwerden nach der Ansteckung, die über die akute Krankheitsphase von 4 Wochen hinausgehen. Die Beschwerden können bereits während der COVID-19-Erkrankung auftreten und anhalten oder später wiederkehren. Sie können sogar erst mehrere Wochen nach der Ansteckung mit dem Coronavirus neu auftreten. Long COVID kann sich zudem äußern, indem sich eine vorbestehende Erkrankung verschlechtert. Insgesamt sind längerfristige gesundheitliche Beschwerden auch nach einem zunächst milden oder beschwerdefreien Verlauf möglich. Inzwischen wird weltweit auch der Begriff PASC für solche längerfristigen Folgen nach einer Ansteckung mit dem Coronavirus verwendet. PASC ist die englische Abkürzung für „postakute Folgen von COVID-19“. Die US-amerikanische RECOVER-Initiative hat 2023 eine Falldefinition für PASC entwickelt.
Post COVID bezeichnet bei Erwachsenen Beschwerden, die nach einer Ansteckung mit dem Coronavirus auch nach 12 Wochen noch vorhanden sind, wiederkehren oder neu auftreten. Bei Kindern und Jugendlichen spricht man bereits nach 8 Wochen von Post COVID. Die Beschwerden dauern mindestens 2 Monate an und können anderweitig nicht erklärt werden. Darüber hinaus sind die Betroffenen in der Regel im Alltag beeinträchtigt, so die Definition der Weltgesundheitsorganisation (WHO).
Als Oberbegriff umfassen Long COVID beziehungsweise PASC alle Langzeitbeschwerden, die länger als 4 Wochen nach einer Ansteckung mit dem Coronavirus vorhanden sind, und damit auch Post COVID.
In den aktuell vorliegenden wissenschaftlichen Studien werden die Definitionen für Long COVID und Post COVID nicht immer einheitlich angewendet. Eine Zuordnung zu Long COVID und Post COVID ist somit nicht immer trennscharf möglich.
Auf dieser Website wird einheitlich von Long COVID gesprochen. Damit sind Beschwerden im gesamten Zeitraum ab 4 Wochen nach der Ansteckung mit dem Coronavirus gemeint.
Quellen:
https://apps.who.int/iris/handle/10665/345824
https://register.awmf.org/de/leitlinien/detail/020-027
https://jamanetwork.com/journals/jama/fullarticle/2805540
Weiterführende Informationen:
Letzte Aktualisierung: Dezember 2024
Warum und wie entsteht Long COVID?
Warum und wie genau Long COVID entsteht, ist aktuell noch unzureichend geklärt. Grundsätzlich können gesundheitliche Langzeitfolgen auch nach vielen anderen Infektionen vorkommen. Zum Beispiel sind solche Folgen auch nach einer Virusgrippe (Influenza) oder EBV-Infektion („Pfeiffersches Drüsenfieber“) bekannt. Es bleibt daher wichtig, die zugrundeliegenden Ursachen genau zu erforschen. Die Forschung dazu wird noch andauern. Die Wissenschaft ist sich jedoch weitgehend einig, dass es für Long COVID verschiedene Mechanismen der Krankheitsentstehung gibt und Long COVID kein einheitliches Krankheitsbild ist.
Die große Zahl unterschiedlicher Symptome von Long COVID kann möglicherweise dadurch erklärt werden, wie das Coronavirus in den menschlichen Körper gelangt: Das Virus tritt über bestimmte Andockstellen in den Körper ein, die sogenannten ACE2-Rezeptoren. Diese Andockstellen sind im menschlichen Körper in vielen Geweben beziehungsweise Organen vorhanden. Das könnte erklären, warum die Beschwerden bei Long COVID so vielfältig sind, und verschiedene Organe betreffen. ACE2-Rezeptoren sind auch an der Innenseite von Blutgefäßen vorhanden. Wenn das Coronavirus an die ACE2-Rezeptoren bindet, dann kann das Entzündungen hervorrufen und das Abwehrsystem aktivieren. Es werden momentan einige Theorien erforscht und diskutiert, die bedeutsam sein könnten.
Hier ein Überblick über die wissenschaftlichen Theorien zur Entstehung von Long COVID:
- Eine Theorie ist, dass Long COVID das Ergebnis einer sogenannten Autoimmunreaktion ist. Bei Autoimmunreaktionen richtet sich das Abwehrsystem gegen körpereigene Zellen. Normalerweise bekämpft das Abwehrsystem nur veränderte Zellen im Körper sowie Krankheitserreger und fremde Stoffe. Nach einer COVID-19-Erkrankung ist das Abwehrsystem deutlich aktiviert. Gemäß der Theorie greift das Abwehrsystem dann nach einer COVID-19-Erkrankung auch körpereigene Zellen an. So wird von einigen Forschenden auch nahegelegt, dass Long COVID Autoimmunerkrankungen auslösen oder ihr Entstehen beschleunigen kann. Für diese Theorie spricht, dass in mehreren Studien bei einigen Long-COVID-Patientinnen und –Patienten bestimmte Abwehrstoffe, sogenannte Autoantikörper, gefunden wurden. Das sind Antikörper, die gegen körpereigene Strukturen wirken.
- In einer weiteren Theorie wird vermutet, dass Long COVID durch eine langanhaltende Entzündung im Körper entsteht. Nach dieser Theorie aktiviert das Coronavirus das Abwehrsystem langfristig und hält es in einer Art Alarmbereitschaft. Das könnte zu anhaltenden Entzündungen in Organen wie der Niere, der Lunge oder dem Gehirn führen. Beschrieben sind beispielsweise Entzündungen in den kleinen Blutgefäßen in verschiedenen Organen. Diese Blutgefäße sind wichtig, um die Organe mit ausreichend Sauerstoff zu versorgen.
- Einige Forschende fanden heraus, dass auch Wochen bis Monate nach einer Ansteckung mit dem Coronavirus noch Reste des Virus im Körper verbleiben können. Es wurden beispielsweise Bestandteile des Virus im Herz-Kreislauf-System, Gehirn, in den Muskeln, in der Lunge, der Leber und in einigen anderen Organen gefunden. Denkbar ist, dass es durch diese Virusreste im Körper fortlaufend zu Beschwerden und Entzündungen kommt. Das Abwehrsystem bleibt dann womöglich durch die Virusreste im Körper aktiviert.
- Nach einer anderen Theorie werden andere Viren, die im Körper überdauern, durch ein fehlreguliertes Immunsystem wieder aktiviert. Einige Viren wie das Epstein-Barr-Virus (EBV, Erreger des „Pfeifferschen Drüsenfiebers“) oder andere Herpesviren bleiben nach einer Ansteckung lebenslang im Körper und verursachen dabei in aller Regel keine Schäden. Sie können jedoch im Rahmen von COVID-19 reaktivieren und könnten dadurch die Entstehung von Long COVID begünstigen. Forscherinnen und Forscher vermuten schon länger, dass EBV die Beschwerden anderer Krankheiten verstärken kann (zum Beispiel Beschwerden bei Autoimmunerkrankungen oder ME/CFS).
- An der Entstehung von Long COVID scheinen außerdem kleinste Gerinnsel in den Blutgefäßen beteiligt zu sein, sogenannte Microclots. Diese Gerinnsel könnten dazu führen, dass sehr kleine Blutgefäße nicht richtig durchblutet werden (gestörte Mikrozirkulation). Solch eine gestörte Durchblutung kann verschiedene Beschwerden bei Long COVID teilweise erklären.
- Bei einigen Betroffenen scheint außerdem der Energiestoffwechsel in den Mitochondrien gestört. Mitochondrien sind Bestandteile der Körperzellen und werden auch als „Kraftwerke“ der Zellen bezeichnet, da in ihnen Energie bereitgestellt wird. Diese Theorie könnte erklären, warum sich bei einigen Betroffenen die Beschwerden bereits nach geringen Anstrengungen verschlechtern (sogenannte „Belastungsintoleranz“ oder „Post-Exertionelle Malaise“, kurz PEM).
- Auch eine gestörte Darmflora durch Veränderungen der Zusammensetzung der Bakterien im Darm könnte an der Entstehung von Long COVID mitbeteiligt sein.
- Es wird außerdem diskutiert, ob eine gestörte Funktion des Hirnstamms oder des Vagus-Nervs an der Entstehung von Long COVID beteiligt ist. Der Vagus-Nerv reguliert viele verschiedene unwillkürliche Prozesse im Körper, beispielsweise den Herzschlag und die Verdauung.
Vermutlich sind jeweils mehrere Mechanismen an der Entstehung von Long COVID beteiligt. Für keine der Theorien gibt es bislang abschließende wissenschaftliche Einigkeit und die Forschung zu möglichen Ursachen dauert weiterhin an.
Quellen:
https://www.nature.com/articles/s41577-023-00904-7
https://pmc.ncbi.nlm.nih.gov/articles/PMC10408714/
https://www.frontiersin.org/journals/immunology/articles/10.3389/fimmu.2024.1428645/full
https://www.thelancet.com/journals/laninf/article/PIIS1473-3099(24)00211-1/fulltext
https://www.mdpi.com/2079-9721/12/5/95
https://www.nature.com/articles/s41591-022-01810-6
https://www.nature.com/articles/s41579-022-00846-2
https://www.frontiersin.org/journals/medicine/articles/10.3389/fmed.2020.594495/full
https://www.frontiersin.org/journals/microbiology/articles/10.3389/fmicb.2021.698169/full
https://www.bmj.com/content/374/bmj.n1648
https://www.mdpi.com/1422-0067/24/19/14822
https://www.nature.com/articles/s41467-023-44432-3
https://www.nature.com/articles/s41380-022-01836-9
https://www.aerzteblatt.de/archiv/229207/Post-COVID-Syndrom
https://www.the-scientist.com/news-opinion/long-covid-likely-doesn-t-have-just-one-cause-70559
https://www.nature.com/articles/s41590-021-01113-x
https://cardiab.biomedcentral.com/articles/10.1186/s12933-021-01359-7
https://www.nature.com/articles/s41575-022-00698-4
https://www.cell.com/cell/fulltext/S0092-8674(22)00072-1
https://insight.jci.org/articles/view/152346
https://www.ingentaconnect.com/content/ocean/aap/2022/00000043/00000003/art00003
Weiterführende Informationen:
Letzte Aktualisierung: Dezember 2024
Wie häufig ist Long COVID?
Es lässt sich noch nicht abschließend sagen, wie viele Menschen von Long COVID betroffen sind. In bisherigen Studien finden sich sehr unterschiedliche Ergebnisse. Eine genaue Schätzung ist unter anderem deshalb schwierig, weil die Studien zu unterschiedlichen Zeitpunkten durchgeführt wurden. Hier spielen die verschiedenen Virusvarianten eine Rolle: So scheint Long COVID verglichen mit früheren Virusvarianten seltener bei Personen aufzutreten, die sich mit der Omikron-Variante angesteckt haben. Außerdem ist die Anzahl der geimpften Personen gestiegen. Insgesamt ist das Risiko für Long COVID in den letzten Jahren gesunken.
Auch andere Faktoren führen zu unterschiedlichen Ergebnissen hinsichtlich der Häufigkeit von Long COVID. Teilweise wurden in den Studien unterschiedliche Definitionen für die gesundheitlichen Langzeitfolgen von COVID-19 genutzt. Einige Studien beziehen sich auf alle Langzeitfolgen, die länger als 4 Wochen nach einer Ansteckung mit dem Coronavirus bestehen, entsprechend der „Long COVID“-Definition. Andere Studien beziehen sich nur auf Langzeitfolgen, die länger als 12 Wochen nach einer Ansteckung anhalten, entsprechend der „Post COVID“-Definition. Außerdem wurden in den Studien mitunter unterschiedliche Beschwerden und verschiedene Einflüsse, etwa Vorerkrankungen, berücksichtigt.
Es spielt zudem eine Rolle, welche Personen an der jeweiligen Studie teilgenommen haben. Das erklärt sich so: Zahlreiche Faktoren beeinflussen, ob jemand an Long COVID erkrankt. Hierzu gehören das Lebensalter, das Geschlecht, vorbestehende Gesundheitsrisiken wie Vorerkrankungen und wie schwer jemand an COVID-19 erkrankt ist. So ist Long COVID deutlich häufiger, wenn man nur Menschen untersucht, die aufgrund von COVID-19 im Krankenhaus oder sogar auf einer Intensivstation behandelt werden mussten.
Darüber hinaus erschweren unterschiedliche Forschungsmethoden die Bewertung der Studien. Beispielsweise ist es wichtig, Personen nach einer Ansteckung mit dem Coronavirus mit anderen Personen zu vergleichen, die sich bisher nicht mit dem Coronavirus angesteckt haben. Dieses Vorgehen ist bedeutsam, da mögliche körperliche und psychische Beschwerden nach einer Ansteckung mit dem Coronavirus auch andere Ursachen haben können. Hierzu zählen zum Beispiel allgemeine Belastungen durch die Pandemiezeit, die man von gesundheitlichen Langzeitfolgen nach einer Ansteckung mit dem Coronavirus abgrenzen muss. In einigen Studien erfolgt zusätzlich ein Vergleich mit Personen, die vor der COVID-19-Pandemie an einer Virusgrippe (Influenza) erkrankt waren. Die bisherigen Ergebnisse sind uneinheitlich: Einige Studien legen nahe, dass gesundheitliche Langzeitfolgen nach einer Ansteckung mit dem Coronavirus insgesamt häufiger auftreten und länger anhalten als beispielsweise nach einer Virusgrippe. In anderen Studien wurde kein Unterschied zu gesundheitlichen Langzeitfolgen nach anderen Virusinfektionen gefunden.
Für weitere Informationen lesen Sie bitte auch die Antworten auf die Fragen „Wie wirken sich unterschiedliche Varianten des Coronavirus SARS-CoV-2 auf das Risiko für Long COVID aus?“ und „Was beeinflusst das persönliche Risiko, an Long COVID zu erkranken?”
Quellen:
https://www.nejm.org/doi/10.1056/NEJMoa2403211
https://bmjpublichealth.bmj.com/content/1/1/e000060
https://www.nature.com/articles/s41579-022-00846-2
https://jamanetwork.com/journals/jamanetworkopen/fullarticle/2821459
https://academic.oup.com/cid/article/77/2/194/7076063
https://academic.oup.com/ofid/article/10/7/ofad233/7150886
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(22)01214-4/fulltext
https://www.nature.com/articles/s41467-022-33415-5
https://journals.plos.org/plosmedicine/article?id=10.1371/journal.pmed.1003773
https://www.bmj.com/content/371/bmj.m4677
https://www.nature.com/articles/s41467-022-30836-0
https://www.bmj.com/content/379/bmj-2022-071050
https://academic.oup.com/ofid/article/doi/10.1093/ofid/ofac333/6628648
https://www.thelancet.com/journals/eclinm/article/PIIS2589-5370(22)00381-9/fulltext
https://www.nature.com/articles/s41586-021-03553-9
Weiterführende Informationen:
Letzte Aktualisierung: Dezember 2024
Wie wirken sich unterschiedliche Varianten des Coronavirus SARS-CoV-2 auf das Risiko für Long COVID aus?
Es gibt zunehmend Hinweise darauf, dass sich das Risiko, Long COVID zu entwickeln, je nach Virusvariante unterscheidet. Demnach scheint eine Infektion mit der Omikron-Variante im Vergleich zu früheren Virusvarianten seltener zu Long-COVID-Symptomen zu führen. Einzelne Studien liefern zudem erste Hinweise dafür, dass Long-COVID-Beschwerden nach einer Infektion mit der Omikron-Variante weniger schwer sind und sich Betroffene schneller erholen. Allerdings ist die Anzahl der Studien zu diesem Thema bisher begrenzt und die Ergebnisse uneinheitlich. Eine abschließende Bewertung ist daher noch nicht möglich.
Quellen:
https://link.springer.com/article/10.1007/s15010-024-02270-5
https://journals.plos.org/plosone/article?id=10.1371/journal.pone.0302408
https://www.thelancet.com/journals/landig/article/PIIS2589-7500(23)00056-0/fulltext
https://academic.oup.com/cid/article/77/2/194/7076063
https://journals.plos.org/plosone/article?id=10.1371/journal.pone.0281429
https://www.mdpi.com/1999-4915/14/12/2629
https://www.mdpi.com/1660-4601/19/23/16010
https://www.nature.com/articles/s41467-022-35240-2
https://www.thelancet.com/journals/lanpsy/article/PIIS2215-0366(22)00260-7/fulltext
Weiterführende Informationen:
Letzte Aktualisierung: Dezember 2024
Was beeinflusst das persönliche Risiko, an Long COVID zu erkranken?
Bisher wurden verschiedene mögliche Risiko- und Schutzfaktoren für Long COVID gefunden. Dabei stimmen viele Studien darin überein, dass bestimmte Faktoren das Risiko für Long COVID erhöhen können.
Alter und Geschlecht:
Erwachsene im jüngeren Lebensalter scheinen häufiger betroffen zu sein als ältere Menschen und Kinder und Jugendliche. Nach bisherigen Ergebnissen sind außerdem Frauen häufiger betroffen als Männer. In einer Übersichtsarbeit aus dem Jahr 2023 wurden die Ergebnisse von 38 Studien mit insgesamt 727.630 Teilnehmenden betrachtet. Forschende kamen zu dem Schluss, dass Frauen im Vergleich zu Männern ein höheres Risiko für Long COVID haben.
Vorbestehende Gesundheitsrisiken:
Neben dem Alter und Geschlecht können nach aktuellem Wissensstand weitere Faktoren das Risiko für Long COVID erhöhen. Dazu gehören vorbestehende Gesundheitsrisiken wie Rauchen sowie verschiedene körperliche und psychische Vorerkrankungen wie Übergewicht, Asthma, eine chronisch obstruktive Lungenerkrankung (COPD), eine Zuckerkrankheit (Diabetes), eine koronare Herzkrankheit sowie Angststörungen und Depressionen. Weitere Risikofaktoren sind möglicherweise bestimmte Bindegewebserkrankungen und Allergien.
Schwerer Verlauf einer COVID-19-Erkrankung:
Menschen haben außerdem ein erhöhtes Risiko für Long COVID, wenn sie einen schweren Krankheitsverlauf von COVID-19 hatten und im Krankenhaus behandelt werden mussten. In einer umfassenden Übersichtsarbeit hatten schwer an COVID-19 erkrankte Personen ein mehr als doppelt so hohes Risiko für Long COVID wie leicht an COVID-19 erkrankte Personen.
Mehrfache SARS-CoV-2-Infektionen:
Es gibt Hinweise darauf, dass jede erneute SARS-CoV-2-Infektion (sog. Reinfektion) einen Risikofaktor für Long COVID darstellt. Der Wissensstand hierzu ist noch begrenzt, sodass noch weiterer Forschungsbedarf besteht.
Schutz durch die COVID-19-Impfung
Die COVID-19-Impfung bietet durch die Verhinderung von Infektionen und schweren Krankheitsverläufen, die Long COVID begünstigen, indirekt einen Schutz vor Long COVID. Die Ergebnisse verschiedener Beobachtungsstudien weisen auf einen gewissen Schutz vor dem Auftreten von Long COVID nach einer Durchbruchinfektion bei Vorliegen einer vollständigen COVID-19-Impfung (mit EU-zugelassenen oder vergleichbaren Impfstoffen) hin. Aufgrund der uneinheitlichen Definition und Erfassung des Endpunktes "Long COVID" in den Studien kann jedoch keine evidenzbasierte, abschließende Aussage über Größe und Dauer der Wirkung getroffen werden.
Beim Bundesinstitut für Öffentliche Gesundheit (BIÖG) erhalten Sie weitere Informationen zu möglichen Schutzmaßnahmen gegen das Coronavirus. Dort finden Sie Informationen zur COVID-19-Schutzimpfung für Kinder, Jugendliche und Erwachsene. Mithilfe des Corona-Impfchecks können Sie Ihre aktuelle Impfempfehlung erhalten. Die aktuellen Impfempfehlungen der Ständigen Impfkommission (STIKO) sowie weitere Informationen finden Sie auf der Internetseite des Robert Koch-Instituts (RKI).
Sollten Long-COVID-Patientinnen und -Patienten eine Auffrischimpfung gegen COVID-19 erhalten?
Laut RKI besteht zum jetzigen Zeitpunkt für Long-COVID-Patientinnen und -Patienten keine gesonderte STIKO-Impfempfehlung für eine jährliche Auffrischimpfung. Grund ist die bisher sehr heterogene Studienlage zur COVID-19-Impfung bei bereits vorliegenden Long- oder Post-COVID-Symptomen.
Mit dem Ziel, schwere COVID-19-Verläufe zu verhindern, empfiehlt die STIKO eine jährliche Auffrischimpfung für bestimmte Risikogruppen.
Weitere Informationen hierzu finden Sie auf der Website des RKI.
Quellen:
https://jamanetwork.com/journals/jamainternalmedicine/fullarticle/2802877
https://www.nature.com/articles/s41579-022-00846-2
https://www.nejm.org/doi/10.1056/NEJMoa2403211
https://www.sciencedirect.com/science/article/pii/S0264410X23001342?via%3Dihub
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9905096/
https://academic.oup.com/jid/article/226/9/1593/6569364
https://www.nature.com/articles/s41581-022-00652-2
https://www.nature.com/articles/s41591-022-02051-3
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(22)00941-2/fulltext
https://www.cell.com/cell/fulltext/S0092-8674(22)00072-1
https://www.mdpi.com/2077-0383/11/24/7314
https://www.nature.com/articles/s41591-022-02051-3
https://pmc.ncbi.nlm.nih.gov/articles/PMC10633780/
https://linkinghub.elsevier.com/retrieve/pii/S0163-4453(24)00140-3
https://jamanetwork.com/journals/jama/fullarticle/2805540
https://pubmed.ncbi.nlm.nih.gov/36231717/
https://jamanetwork.com/journals/jama/fullarticle/2797443
https://www.impfen-info.de/impfempfehlungen/fuer-erwachsene/corona-schutzimpfung-bei-erwachsenen/
https://www.infektionsschutz.de/themen/coronavirus/fragen-und-antworten/
Weiterführende Informationen:
https://www.impfen-info.de/impfempfehlungen/fuer-erwachsene/corona-schutzimpfung-bei-erwachsenen/
https://www.infektionsschutz.de/coronavirus/der-corona-impfcheck/
https://journals.plos.org/plosone/article?id=10.1371/journal.pone.0281429
Letzte Aktualisierung: März 2025
Welche Beschwerden treten bei Long COVID auf?
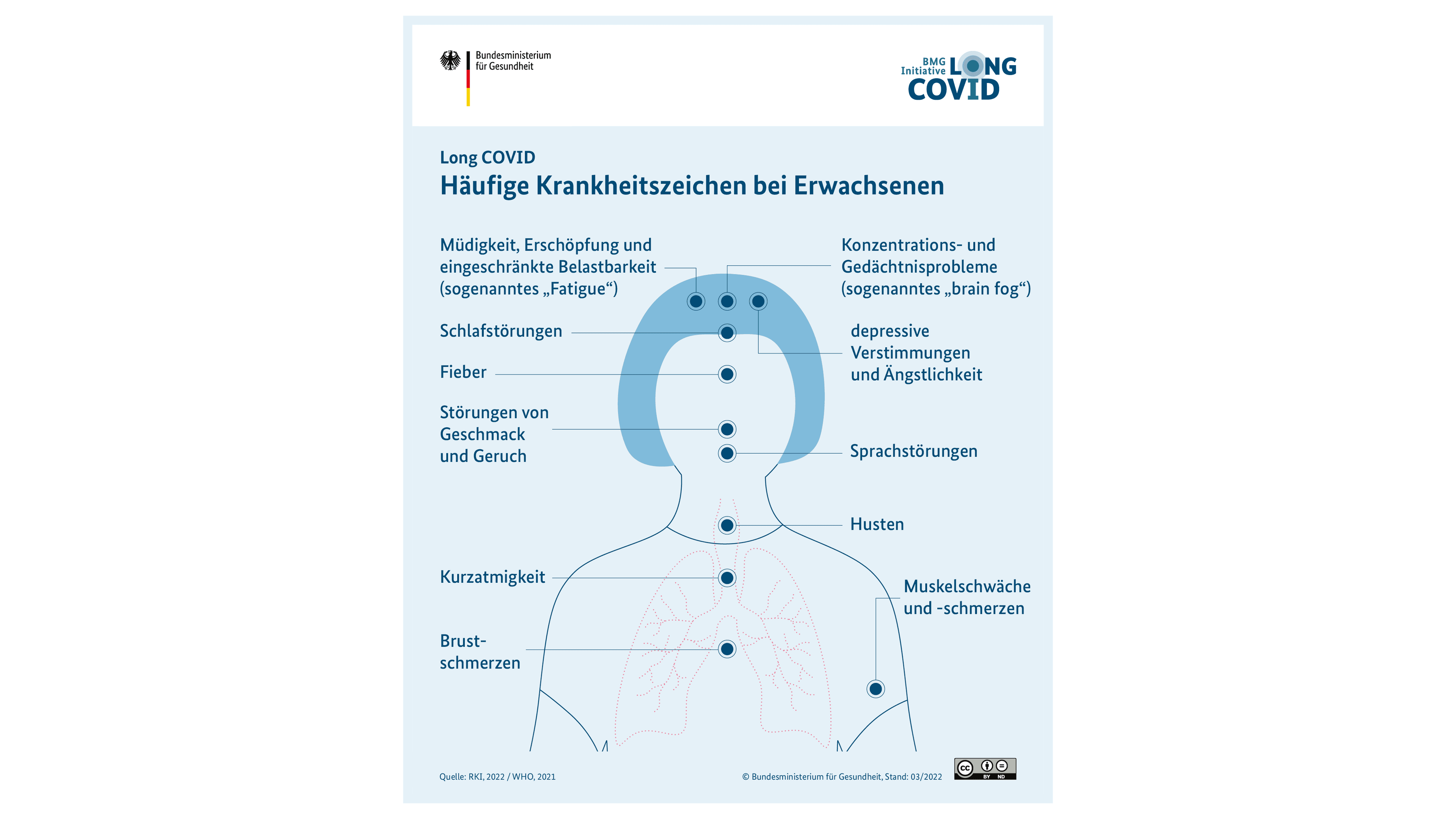
Auf dieser Infografik sehen Sie Beispiele für Beschwerden, die Long COVID bei Erwachsenen auslösen kann.
Auf dieser Infografik sehen Sie verschiedene Beispiele für häufige Long-COVID-Beschwerden bei Erwachsenen.
Nach derzeitigem Kenntnisstand ist Long COVID kein einheitliches Krankheitsbild. Mittlerweile ist eine Vielzahl von Long-COVID-Beschwerden bekannt. Die Beschwerden treten einzeln oder in Kombination auf. Zudem können die Beschwerden in ihrer Intensität schwanken. Es kann Zeiten geben, in denen man sich besser fühlt und Zeiten, in welchen sich die Beschwerden wieder verschlechtern.
Da sich einige Beschwerden bei Long COVID ähneln, werden sie mitunter zu sogenannten Symptomkomplexen zusammengefasst. Im Folgenden werden häufig auftretende Symptomkomplexe kurz erläutert:
Fatigue und Belastungsintoleranz
Zu den häufigsten Beschwerden bei Long COVID zählt eine starke, anhaltende Schwäche und Erschöpfung. Diese wird auch als „Fatigue“ bezeichnet. Betroffene berichten etwa, besonders schnell erschöpft zu sein oder außergewöhnlich viel Ruhe zu benötigen. Die Beschwerden bessern sich jedoch kaum oder nur kurzfristig durch Pausen oder Schlaf.
Zum Teil geht die Fatigue auch mit einer sogenannten Belastungsintoleranz einher. Diese wird auch als PEM (Post-Exertionelle Malaise) bezeichnet. Bei einer PEM können sich die Beschwerden schon durch eine leichte körperliche oder geistige Anstrengung, wie zügiges Gehen oder Denkarbeit, verschlechtern. Das wird auch als „Crash“ bezeichnet. „Crash“ bedeutet „Zusammenbruch“ oder „harter Rückschlag“.
PEM ist das wichtigste Merkmal der Myalgischen Enzephalomyelitis beziehungsweise des Chronischen Fatigue-Syndroms (ME/CFS). Diese Krankheit geht mit starker Erschöpfung, PEM, geistigen Beschwerden und Schmerzen einher. Die Betroffenen sind dadurch oftmals stark in ihrem Alltag eingeschränkt. Nach Aussage von Forschenden kann ME/CFS auch eine mögliche Verlaufsform von Long COVID sein. Was genau zu dieser Krankheit führt, wird derzeit intensiv erforscht. Sie tritt auch als Folge anderer Infektionserkrankungen auf (siehe auch die Antwort auf die Frage „Gibt es Überschneidungen zwischen Long COVID und ME/CFS?“).
ME/CFS geht häufig mit einem sogenannten „posturalen Tachykardiesyndrom“ (POTS) einher, welches auch bei Long-COVID-Betroffenen auftreten kann. Dabei kommt es typischerweise zu einem schnellen Herzschlag, wenn man von einer liegenden in eine aufrechte Position wechselt. Begleitend können unter anderem Schwindel, Benommenheit und Übelkeit auftreten.
Lungen- und Atembeschwerden (pulmonale Symptome)
Viele Long-COVID-Betroffene haben Beschwerden, welche die Lunge betreffen. Solche Beschwerden können zum Beispiel ein anhaltender Husten oder Atemnot sein. Die Atemnot kann sowohl in Ruhephasen als auch unter leichter Belastung auftreten, beispielsweise beim Treppensteigen. Betroffene haben dann häufig ein beklemmendes Gefühl in der Brust und können nicht mehr tief einatmen.
Eine sogenannte Lungenfunktionsdiagnostik kann Hinweise darauf geben, wie stark die Lunge tatsächlich beeinträchtigt ist. Dabei wird unter anderem getestet, wie viel Luft die Lunge pro Atemzug aufnehmen kann (Atemvolumen). Man kann auch messen, mit welcher Geschwindigkeit der Atem fließt. Bei Menschen mit Long COVID hat die Lunge oft eine geringere Fähigkeit, Gase aufzunehmen und Sauerstoff ins Blut zu transportieren. In vielen Fällen treten auch Veränderungen an der Lunge auf, die man zum Beispiel durch Röntgen oder eine Computertomographie (CT) sehen kann. So lassen sich bei vielen Patientinnen und Patienten mit entsprechenden Beschwerden starke Narben an der Lunge feststellen. Bei einigen Betroffenen ist auch die Durchblutung der Lunge verändert. Doch nicht immer lassen sich in den Untersuchungen entsprechende Veränderungen finden.
Ein erhöhtes Risiko für Lungenbeschwerden wurde bei Personen mit Asthma beobachtet. Ein Teil der Long-COVID-Betroffenen hat auch Funktionsstörungen in den Atemmuskeln.
Herz-Kreislauf-Beschwerden (kardiovaskuläre Symptome)
Neben der Lunge können auch das Herz und das Kreislaufsystem durch eine COVID-19-Erkrankung Schaden nehmen. Besonders gefährdet sind Personen mit Bluthochdruck oder einer Vorerkrankung am Herzen. Betroffene können unter Brustschmerzen, einem schnellen Herzschlag, Herzstolpern oder einer verminderten Pumpfunktion des Herzens leiden.
Im Hinblick auf die Herzbeschwerden werden verschiedene Ursachen diskutiert. Eine Theorie ist, dass das Coronavirus in den Herzmuskel gelangt und auch nach der akuten Erkrankung noch dort verbleibt. Eine andauernde Entzündung und Reaktionen des Abwehrsystems könnten dann zu Veränderungen im Herzmuskel führen.
Außerdem können Schäden an Blutgefäßen auftreten. Manchen Forschungsergebnissen zufolge können diese durch Entzündungen und winzige Blutgerinnsel bedingt sein. Auch vermehrte Thrombosen wurden beschrieben, beispielsweise Venenthrombosen in den Beinen. Bei Thrombosen gerinnt Blut in Blutgefäßen und verstopft diese ganz oder teilweise.
Gehirn- und Nervenbeschwerden (kognitive und neurologische Symptome)
Typische Long-COVID-Beschwerden betreffen auch geistige Fähigkeiten sowie das Nervensystem. Laut einer Übersichtsarbeit leiden 12 Wochen nach der Ansteckung mit dem Coronavirus noch etwa 22 Prozent der Betroffenen an einer Beeinträchtigung ihrer geistigen Fähigkeiten. Betroffene berichten unter anderem von Kopfschmerzen sowie von Störungen von Sinnesempfindungen, dem Gedächtnis oder der Konzentration. Diese Beschwerden werden auch als „Brain Fog“ bezeichnet, also als ein „Nebelgefühl im Gehirn“. Manchen Betroffenen fällt es schwer, flüssig zu sprechen. Sie haben außerdem das Gefühl, dass ihr Gehirn Informationen langsamer verarbeitet als vor der Ansteckung. Auch eine gesteigerte Empfindlichkeit gegenüber Licht oder Geräuschen, Schwindel, Tinnitus und Gehörverlust wurden bisher beschrieben.
Forschende haben 2 Jahre lang Daten von mehr als einer Million Menschen nach einer Erkrankung an COVID-19 ausgewertet. Dabei kamen sie ebenfalls zu dem Schluss, dass als Langzeitfolgen Beschwerden des Nervensystems auftreten können. Zudem haben sie Hinweise auf psychische Langzeitfolgen gefunden. Es gab in der Auswertung 14 verschiedene neurologische und psychiatrische Diagnosen, die nach einer Ansteckung gestellt wurden. Am häufigsten waren das Angst- und Gemütsstörungen, aber auch Demenz, Schlaganfälle und psychotische Störungen wie Schizophrenie. Dabei ist allerdings zu bedenken, dass diese Störungen ohnehin in der Bevölkerung verbreitet sind. Es ist auch noch nicht gesichert, ob bei den Betroffenen wirklich die Ansteckung mit dem Coronavirus die Ursache für die Störungen war.
In verschiedenen Studien fand man Veränderungen im Gehirn nach einer Erkrankung an COVID-19 als einen möglichen Mechanismus für die Beschwerden. Hierzu gehören unter anderem anhaltende Entzündungen im Gehirn und Veränderungen in den Blutgefäßen im Gehirn mit einer Neigung zu Blutgerinnseln.
Diabetes Typ 2
Auch eine Zuckerkrankheit (Diabetes Typ 2) könnte eine mögliche Langzeitfolge von COVID-19 sein. In der Fachzeitschrift Diabetologia erschien dazu eine Studie aus Deutschland. Darin trat unter 35.000 Personen nach einer COVID-19-Erkrankung Diabetes Typ 2 häufiger neu auf als bei einer Vergleichsgruppe. Diese Vergleichsgruppe bestand aus Menschen, die eine andere ansteckende Atemwegserkrankung hatten. Auch Studien aus anderen Ländern kamen zu dem Schluss, dass ein neu aufgetretener Diabetes Typ 2 eine mögliche Folge einer Ansteckung mit dem Coronavirus sein kann. Mittlerweile gibt es auch Studien, die einen Zusammenhang zwischen einer Ansteckung mit dem Coronavirus und dem Erkranken an Diabetes Typ 1 fanden.
Weitere Schäden an Organen
In verschiedenen Studien wurde untersucht, inwieweit eine Ansteckung mit dem Coronavirus zu Organschäden führt. Neben Schäden an Lunge, Gehirn und Herz wurden auch Schäden an den Nieren, der Leber, der Bauchspeicheldrüse und der Milz gefunden. Noch ist unklar, wie sich diese Organschäden mit der Zeit entwickeln und es ist weitere Forschung hierzu notwendig.
Andere Langzeitfolgen
Es gibt weitere Erkrankungen und Beschwerden, die nach einer Ansteckung mit dem Coronavirus berichtet wurden. Beispielsweise wurden Beschwerden berichtet, welche die Geschlechtsorgane betreffen. Hierzu gehören Menstruationsstörungen bei Frauen wie ein unregelmäßiger Zyklus. Auch verstärkte Beschwerden vor der Regelblutung scheinen bei Long-COVID-Patientinnen häufiger aufzutreten. Bei Männern mit Long COVID sind Erektionsstörungen und Unfruchtbarkeit als mögliche Langzeitfolgen beschrieben.
Zudem können im Rahmen von Long COVID Beschwerden auftreten, die das Verdauungssystem betreffen. Hierzu gehören Bauchschmerzen, Übelkeit, Appetitverlust, Durchfall und Verstopfung. In verschiedenen Studien wird eine Veränderung in der Zusammensetzung der Bakterien im Darm (Darmflora) bei Long-COVID-Betroffenen beschrieben. Inwieweit diese mit verschiedenen Beschwerden in Verbindung steht, ist noch nicht abschließend geklärt.
Auch weitere Beschwerden und Langzeitfolgen wie Schlafstörungen oder Autoimmunerkrankungen sind beschrieben. Welche Langzeitfolgen eindeutig auf die Ansteckung mit dem Coronavirus zurückzuführen sind, ist noch nicht endgültig geklärt. Ebenso kann man momentan noch nicht abschließend sagen, wie häufig und in welchen Kombinationen Beschwerden auftreten können. Es ist weitere Forschung notwendig, um diese Dinge tiefgreifend zu verstehen und den Betroffenen helfen zu können.
Was ist ein PICS?
Betroffene, die infolge von COVID-19 auf einer Intensivstation behandelt werden mussten, können an einem „Post-Intensive-Care-Syndrom“ (PICS) leiden. Ein PICS kann auch nach anderen schweren Erkrankungen mit Behandlung auf einer Intensivstation auftreten. Mögliche Beschwerden eines PICS sind Muskelschwäche sowie geistige und seelische Störungen. Diese Beeinträchtigungen können schwerwiegend ausfallen.
Quellen:
https://register.awmf.org/assets/guidelines/020-027l_S1_Long-Post-Covid_2025-08-verlaengert.pdf
https://www.nature.com/articles/s41579-022-00846-2
https://www.mdpi.com/2075-4418/14/7/711
https://www.mdpi.com/2227-9059/12/4/913
https://www.mdpi.com/2077-0383/12/3/1159
https://pmc.ncbi.nlm.nih.gov/articles/PMC10408714/
https://www.annualreviews.org/doi/pdf/10.1146/annurev-med-043021-030635
https://link.springer.com/article/10.1007/s10067-023-06670-0
https://jamanetwork.com/journals/jama/fullarticle/2805461
https://www.pschyrembel.de/Posturales%20orthostatisches%20Tachykardiesyndrom/B07T4
https://bmcmedicine.biomedcentral.com/articles/10.1186/s12916-022-02656-y
https://www.nature.com/articles/s41598-022-24185-7
https://www.primary-care-diabetes.com/article/S1751-9918(22)00100-0/fulltext
https://link.springer.com/article/10.1007/s00125-022-05670-0
https://www.herzstiftung.de/ihre-herzgesundheit/coronavirus/post-covid-herzschaden-therapie
https://www.sciencedirect.com/science/article/pii/S0889159121006516?via%3Dihub
https://www.thelancet.com/journals/lanpsy/article/PIIS2215-0366(22)00260-7/fulltext
https://www.thelancet.com/journals/landia/article/PIIS2213-8587(22)00044-4/fulltext
https://link.springer.com/article/10.1007/s00108-022-01371-3
Letzte Aktualisierung: Dezember 2024
Wie ist die Prognose von Long COVID?
Die Prognose von Long COVID lässt sich noch nicht abschließend beurteilen. Das liegt unter anderem daran, dass sich bisherige Studienergebnisse nicht auf die gesamte Bevölkerung übertragen lassen. In verschiedenen Studien gibt es Hinweise darauf, dass sich Long-COVID-Beschwerden in den ersten Monaten bei vielen Betroffenen zurückbilden oder ganz verschwinden. Die Beschwerden können jedoch auch länger als 12 Monate anhalten.
In einigen Studien haben Forschende das Befinden von Betroffenen nach ihrer COVID-19-Erkrankung über einen längeren Zeitraum untersucht. In einer umfassenden Übersichtsarbeit wurden 137 Studien mit insgesamt 134.093 Teilnehmenden ausgewertet. Während direkt nach der Erkrankung an COVID-19 noch etwa 92 Prozent der Betroffenen Symptome hatten, waren es einen Monat später nur noch 55 Prozent. Nach einem Jahr berichteten noch etwa 50 Prozent der Betroffenen Beschwerden. Es scheint auch Unterschiede hinsichtlich der einzelnen Symptome zu geben. So legen sowohl diese Übersichtsarbeit als auch andere Studien nahe, dass Beschwerden, die das Nervensystem und die Psyche betreffen, länger anhalten als andere Beschwerden. Nach 12 Monaten wurden noch folgende solche Symptome berichtet: Schlafstörungen (30 Prozent), Konzentrationsstörungen (27 Prozent), Depressionen (26 Prozent), Angststörungen (25 Prozent), Posttraumatische Belastungsstörung (23 Prozent) und Gedächtnisprobleme (19 Prozent). An körperlichen Beschwerden berichteten die Long-COVID-Betroffenen 12 Monate nach Ihrer COVID-19-Erkrankung noch: Kurzatmigkeit (21 Prozent), Erschöpfung und Muskelschwäche (20 Prozent), Luftnot (14 Prozent), Engegefühl in der Brust (13 Prozent), Gelenkschmerzen (11 Prozent) und Haarausfall (11 Prozent).
In verschiedenen Studien fand man heraus, dass Long COVID häufiger bei Erkrankten auftritt, wenn sie im Krankenhaus behandelt werden mussten. Bei diesen Personen scheinen die Beschwerden auch länger anzuhalten. Allerdings sind die bisherigen Ergebnisse hierzu nicht einheitlich und weitere Langzeitforschung notwendig.
Studien zum Verlauf von Long COVID bei Kindern zeigen, dass sich die meisten Kinder mit der Zeit erholen. Bei einem kleinen Anteil scheinen die Beschwerden jedoch länger anzuhalten. Außerdem gibt es Hinweise darauf, dass sich Long-COVID-Beschwerden nach einer Ansteckung mit der Omikron-Variante schneller zurückbilden als nach einer Ansteckung mit früheren Virusvarianten.
Zusammengefasst deuten die bisherigen Studienergebnisse darauf hin, dass der Verlauf von Long COVID von Person zu Person sehr unterschiedlich ist. Insbesondere in den ersten Monaten scheinen einige Beschwerden abzunehmen oder ganz zu verschwinden. Bestehen dann noch Beschwerden, können sich diese mitunter auch längerfristig halten. Das gilt insbesondere für Beschwerden, die die Psyche und das Nervensystem betreffen. Insgesamt wird jedoch noch weitere Langzeitforschung benötigt, um verlässliche Daten zu gewinnen.
Quellen:
https://www.thelancet.com/journals/eclinm/article/PIIS2589-5370(23)00138-4/fulltext
https://www.nature.com/articles/s41380-022-01614-7
https://www.sciencedirect.com/science/article/pii/S2666991922000380?via%3Dihub
https://jamanetwork.com/journals/jama/fullarticle/2797443
Weiterführende Informationen:
Letzte Aktualisierung: Dezember 2024
Gibt es Überschneidungen zwischen Long COVID und ME/CFS?
Was ist ME/CFS?
ME/CFS ist die Abkürzung für Myalgische Enzephalomyelitis beziehungsweise Chronisches Fatigue-Syndrom. Die Erkrankung ME/CFS ist eine schwere und anhaltende Erkrankung, die verschiedene Körpersysteme betrifft. Betroffen sind unter anderem das Nervensystem und das Abwehrsystem. Häufig beginnt sie nach Viruserkrankungen. Frauen sind häufiger betroffen als Männer. Typisch für ME/CFS ist eine schwere Erschöpfung (auch „Fatigue“ genannt), die mehrere Monate anhält und den Alltag beeinträchtigt. Das führende Symptom bei ME/CFS ist außerdem eine sogenannte Belastungsintoleranz. Diese wird auch als PEM (Post-Exertionelle Malaise) bezeichnet. Bei einer Belastungsintoleranz können sich die Beschwerden bereits nach leichten alltäglichen Anstrengungen wie einem Gespräch oder Tätigkeiten im Haushalt verschlechtern (sogenannter „Crash“). Die Verschlechterung setzt meist erst nach mehreren Stunden oder am nächsten Tag ein. Sie hält oft mehrere Tage, Wochen oder noch länger an. Neben Fatigue und Belastungsintoleranz können bei ME/CFS noch weitere unterschiedlich schwere körperliche und geistige Beschwerden auftreten. Dazu gehören Muskel-, Kopf- und Gliederschmerzen, ein gestörter Schlaf und Konzentrationsstörungen. Die Diagnose ME/CFS wird anhand bestimmter Diagnose-Kriterien gestellt. Diese Kriterien beziehen sich auf die Symptome und deren Verlauf. Bislang gibt es keinen geeigneten Laborwert, mit dem sich ME/CFS verlässlich feststellen lässt. ME/CFS kann die Lebensqualität stark beeinträchtigen. Viele Betroffene sind arbeitsunfähig. In sehr schweren Fällen sind die Erkrankten bettlägerig und pflegebedürftig.
Das Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG) hat basierend auf einem Auftrag des Bundesgesundheitsministeriums die aktuellen wissenschaftlichen Erkenntnisse zu ME/CFS untersucht und in einem Bericht zusammengefasst. Die wesentlichen inhaltlichen Punkte des Berichts behandeln den aktuellen Wissensstand zu ME/CFS insbesondere zu Ätiologie, Symptomen, Risikofaktoren, Prävalenz, Verlauf der Erkrankung, Diagnose und Rehabilitation sowie eine Evidenzkartierung und Nutzungsbewertung relevanter Therapieoptionen.
Im Mai 2024 wurde außerdem ein sogenanntes Konsensus-Statement zur Diagnostik und Behandlung von ME/CFS veröffentlicht. In dieser Veröffentlichung ist der aktuelle Wissensstand zu ME/CFS einschließlich Diagnosestellung und momentanen Behandlungsmöglichkeiten zusammengefasst.
Weiteres hierzu können Sie unter der Frage „Welche wissenschaftlichen Erkenntnisse gibt es bisher zur Behandlung von Myalgischer Enzephalomyelitis / Chronischem Fatigue Syndrom (ME/CFS)?“ nachlesen.
Welchen Zusammenhang gibt es zwischen Long COVID und ME/CFS?
Viruserkrankungen sind eine häufige Ursache für ME/CFS, zum Beispiel nach einer Ansteckung mit dem Grippevirus (Influenzavirus) oder dem Epstein-Barr-Virus (EBV). Auch nach einer Ansteckung mit dem Coronavirus SARS-CoV-2 kann ME/CFS auftreten. Berichte der Kassenärztlichen Bundesvereinigung (KBV) bestätigen außerdem die Vermutung, dass als Folge der COVID-19-Pandemie ME/CFS häufiger festgestellt wird.
Es gibt eine Reihe von möglichen zugrundeliegenden Mechanismen, welche sowohl bei Long COVID als auch bei ME/CFS diskutiert werden. Hierzu gehören Veränderungen im Bereich des Nervensystems, Abwehrsystems und der Leistungsfähigkeit des Herz-Kreislaufsystems.
Anhand der bisherigen Daten lässt sich noch keine endgültige Aussage zur Häufigkeit von ME/CFS nach einer Ansteckung mit dem Coronavirus treffen. Für gesicherte Erkenntnisse sind umfangreiche Studien erforderlich. Zusätzlich muss vertiefend zu den Ursachen von Long COVID und ME/CFS geforscht werden.
Näheres zu aktuellen Forschungsprojekten und deren Förderung können Sie unter der Frage „Wie fördern das BMG und das BMBF die Forschung zu Long COVID und ME/CFS?“ nachlesen.
Quellen:
https://link.springer.com/article/10.1007/s00508-024-02372-y
https://www.frontiersin.org/journals/neurology/articles/10.3389/fneur.2023.1090747/full
https://www.thelancet.com/journals/eclinm/article/PIIS2589-5370(23)00323-1/fulltext
https://lost-voices-stiftung.org/zusammenhang-zwischen-long-covid-und-me-cfs/
https://www.iqwig.de/download/n21-01_me-cfs-aktueller-kenntnisstand_abschlussbericht_v1-0.pdf
Weiterführende Informationen:
https://www.iqwig.de/projekte/n21-01.html
https://www.rki.de/DE/Content/GesundAZ/M/ME_CFS/ME_CFS_inhalt.html
https://www.thieme-connect.de/products/ejournals/abstract/10.1055/a-1849-8953
Letzte Aktualisierung: Dezember 2024
Welche weiteren Unterstützungsangebote gibt es?
Mit Hilfe der Arztsuche der Kassenärztlichen Bundesvereinigung (KBV) finden Sie Ärztinnen und Ärzte aller Fachrichtungen in Ihrer Nähe. Die Suche gibt es auch in der App „116117.app“. Einige Krankenkassen bieten ihren Mitgliedern Beratung oder Online-Angebote rund um die Themen Coronavirus, COVID-19 und Long COVID an.
Neben Arztpraxen, den Krankenkassen und Spezialambulanzen für Long COVID gibt es noch viele weitere Anlaufstellen, wo Betroffene oder Angehörige Hilfe finden können:

Psychotherapeutische Unterstützung
Bei seelischer Belastung kann es ratsam sein, sich psychotherapeutische Unterstützung zu holen. Auch hierfür ist die Hausarztpraxis die erste Anlaufstelle. Auf der Website der Deutschen Psychotherapievereinigung können Betroffene nach psychotherapeutischen Praxen in ihrem Umfeld suchen.
Unterstützung im Alltag/Teilhabeberatung
Bei Long COVID können außerdem sogenannte Leistungen zur Teilhabe infrage kommen. Solche Leistungen sollen helfen, ein selbstbestimmtes Leben zu führen. Das kann zum Beispiel Unterstützung bei der eigenständigen Bewältigung des Alltags, in der Freizeit oder beim Wohnen wie z. B. bei der Haushaltsführung sein. Ein kostenloses Informationsangebot dazu bietet zum Beispiel die Ergänzende unabhängige Teilhabeberatung (EUTB®). Hier können sich Betroffene zu Möglichkeiten der Unterstützung in ihrer persönlichen Situation beraten lassen.
Selbsthilfegruppen und Betroffenen-Initiativen
Wie bei vielen anderen Erkrankungen kann es auch für Betroffene von Long COVID und ihre Angehörigen hilfreich und wohltuend sein, sich über ihre Erfahrungen auszutauschen. Die Nationale Kontakt- und Informationsstelle zur Anregung und Unterstützung von Selbsthilfegruppen (NAKOS) gibt einen Überblick über Angebote zur Selbsthilfe und zu Selbsthilfegruppen. Ein Faltblatt der NAKOS kann als erste Orientierungshilfe dienen.
Einen Überblick über verschiedene deutschlandweite Selbsthilfegruppen findet man außerdem auf der von der BAG Selbsthilfe betriebenen Long COVID Plattform. Selbsthilfegruppen gibt es in verschiedenen Formaten, sowohl digital als auch in Präsenz.
Neben Selbsthilfegruppen gibt es auch Betroffenen-Initiativen. Diese wurden von Betroffenen mit großem Engagement gegründet und dienen dazu, sich gegenseitig zu unterstützen und Hilfsangebote sowie Informationen anzubieten. Die Initiative "Long COVID Deutschland" ist aus einer Online-Selbsthilfegruppe auf Facebook entstanden. Auf der Website informieren mittlerweile Betroffene und Angehörige zu vielen Themen rund um das Krankheitsbild.
Gesundheits-Apps
Mittlerweile gibt es auch Apps für Long-COVID-Betroffene, die von mehreren Krankenkassen in Deutschland angeboten werden. Apps können im Alltag begleiten und beim Umgang mit der Erkrankung helfen.
Versicherte können sich bei ihrer Krankenkasse erkundigen, ob eine App bereits als Kassenleistung angeboten wird. Sollte dies noch nicht der Fall sein, kann man einen Antrag auf Kostenübernahme einreichen.
Telefonberatung
Über unser Bürgertelefon erhalten Sie Informationen zu Beratungs- und Unterstützungsangeboten zu Long COVID in Deutschland, auch speziell in Ihrer Region. Einzelne Bundesländer bieten ebenfalls ein telefonisches Beratungsangebot für Long-COVID-Betroffene und Menschen mit Post-VAC an. Ein solches Angebot gibt es beispielsweise in Nordrhein-Westfalen und in Niedersachsen.
Long COVID im beruflichen Kontext
Beachten Sie auch unsere Informationen speziell für Arbeitnehmende und Arbeitgebende. In der Rubrik „Wissenswertes zu Long COVID im beruflichen Kontext“ finden Sie Informationen und Anlaufstellen zu Themen wie Long COVID als Arbeitsunfall, Berufsausfälle durch Long COVID, Long COVID im Arbeitsalltag und Wiedereinstieg in den Beruf.
Weitere Informations- und Unterstützungsangebote
Eine Übersicht mit weiteren Informations- und Unterstützungsangeboten finden Sie auf unserer Website im Service-Bereich.
Quellen:
https://www.gesundheitsinformation.de/wege-zur-psychotherapie-wo-gibt-es-hilfe.html
https://www.teilhabeberatung.de/beratung/beratungsangebote-der-eutb
https://www.nakos.de/themen/corona/
https://www.nakos.de/data/Materialien/2022/NAKOS-Faltblatt-Hilfe-nach-Covid-19.pdf
Letzte Aktualisierung: Dezember 2024
Umgang mit Long COVID
Was kann man tun, um sich vor Long COVID zu schützen?
Der bestmögliche Schutz vor Long COVID besteht nach derzeitigem Wissensstand darin, eine Ansteckung mit dem Coronavirus SARS-CoV-2 möglichst zu vermeiden. Das gilt auch für eine erneute Ansteckung.
Die bisherigen Forschungsergebnisse lassen außerdem vermuten, dass die Corona-Schutzimpfung in gewissem Maße auch vor Long COVID schützt. Die Corona-Schutzimpfung schützt vor einem schweren Krankheitsverlauf von COVID-19. Schwer an COVID-19 Erkrankte haben wiederum ein höheres Risiko für Long COVID. Darüber hinaus gibt es Hinweise, dass eine vollständige Corona-Schutzimpfung die Häufigkeit und Stärke von Long-COVID-Beschwerden verringern kann. In einer Übersichtsarbeit aus dem Jahr 2023 wurden die Ergebnisse mehrerer Studien mit insgesamt über 500.000 Teilnehmenden ausgewertet. Demnach hatten zweifach geimpfte Personen verglichen mit einfach geimpften Personen beziehungsweise ungeimpften Personen ein geringeres Risiko für Long COVID.
Folgende Verhaltensmaßnahmen können dabei helfen, das Risiko für Ansteckungen mit dem Coronavirus so weit wie möglich zu senken:
- In Zeiten mit vielen Atemwegsinfektionen kann in Innenräumen das Tragen einer Maske sinnvoll sein, insbesondere wenn sich viele Menschen dort aufhalten und kein ausreichender Abstand möglich ist.
- In Innenräumen ist regelmäßiges Stoßlüften sinnvoll.
- Bei Atemwegsinfekten sollte man möglichst zu Hause zu bleiben und den Kontakt zu anderen Personen einschränken. Bei unvermeidbaren Begegnungen mit anderen Personen ist das Tragen einer Maske sinnvoll.
- Wichtig ist richtiges Händewaschen. Das verringert auch das Risiko, sich mit anderen Krankheitserregern anzustecken.
- Man sollte außerdem die Hygieneregeln beim Husten und Niesen beachten (zum Beispiel in die Armbeuge zu niesen).
Bei der Bundesinstitut für öffentliche Gesundheit (BIÖG) erhalten Sie weitere Informationen zu möglichen Schutzmaßnahmen gegen das Coronavirus. Auch finden Sie dort Informationen zur Corona-Schutzimpfung für Kinder, Jugendliche, Erwachsene und Schwangere. Mithilfe des Corona-Impfchecks können Sie Ihre aktuelle Impfempfehlung erhalten.
Quellen:
https://www.sciencedirect.com/science/article/pii/S0264410X23001342?via%3Dihub
https://jamanetwork.com/journals/jamainternalmedicine/fullarticle/2802877
https://bmjmedicine.bmj.com/content/2/1/e000385
https://www.thelancet.com/journals/eclinm/article/PIIS2589-5370(22)00354-6/fulltext
https://www.impfen-info.de/impfempfehlungen/
https://www.infektionsschutz.de/themen/coronavirus/fragen-und-antworten/
Weiterführende Informationen:
https://www.infektionsschutz.de/impfchecks/corona-impfcheck/
https://www.rki.de/DE/Content/Kommissionen/STIKO/Empfehlungen/Impfempfehlungen_node.html
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9261894/pdf/108_2022_Article_1368.pdf
Letzte Aktualisierung: Oktober 2023
Was sind die ersten Schritte bei einem Verdacht auf Long COVID?
Wer vermutet, von Long COVID betroffen zu sein, kann sich zunächst an die Hausärztin oder den Hausarzt wenden. Für Kinder und Jugendliche ist die Kinderarztpraxis die erste Anlaufstelle. Hier kann man entweder sofort Hilfe erhalten oder man wird an eine Facharztpraxis überwiesen. Die behandelnde Ärztin oder der Arzt kann außerdem einen Termin in einer Facharztpraxis vermitteln. Das kann besonders in dringenden Fällen sinnvoll sein. Es gibt bereits COVID-19-Schwerpunktpraxen sowie spezielle Sprechstunden für Long-COVID-Betroffene in Kliniken. In den Facharztpraxen kann auch selbst ein Termin vereinbart werden.
Spezialisierte Anlaufstellen finden Sie auch über unser Bürgertelefon. Lesen Sie außerdem die Antwort auf die Frage: „Wo sind passende Kompetenzzentren oder Spezialambulanzen zu finden?“
Zu allen Terminen sollte man seine persönlichen medizinischen Unterlagen mitbringen, wenn solche vorhanden sind. Dazu gehören zum Beispiel ärztliche Befunde oder Medikamentenpläne. So können Ärztinnen und Ärzte die Behandlung genau auf die Bedürfnisse der erkrankten Person abstimmen.
Wichtig zu wissen: Bisher gibt es noch keine sicheren „Tests“ oder Laboruntersuchungen, die Long COVID eindeutig nachweisen können. Stattdessen müssen zunächst andere Gründe für die Beschwerden ausgeschlossen werden. So können zum Beispiel bei Müdigkeit oder Konzentrationsstörungen auch andere Erkrankungen, Mangelzustände, Stress oder belastende Lebenssituationen eine Ursache sein.
Weitere Informationen zu möglichen Untersuchungen bei typischen Beschwerden erhalten Sie unter anderem in der Patientenleitlinie „Long/Post-COVID-Syndrom“. Genauere Informationen finden Sie auch in der Leitlinie für Fachberufe.
Hilfe bei der Suche nach einem Krankenhaus, einer Arztpraxis oder Ambulanz:
https://dkgev.deutsches-krankenhaus-verzeichnis.de/app/suche
Letzte Aktualisierung: August 2024
Was können Betroffene selbst bei Long-COVID-Beschwerden tun?
Bei einer Erkrankung an Long COVID sollten Betroffene die Behandlung befolgen, die mit der Ärztin oder dem Arzt abgestimmt ist. Zusätzlich können Erkrankte selbst einige Dinge tun, um die eigene Gesundheit zu verbessern oder um einen guten Umgang mit den Beschwerden zu finden.
Ein ausgewogener Lebensstil kann sich positiv auf die körperliche und geistige Gesundheit auswirken. Das bedeutet: Es ist wichtig, auf sich selbst zu achten und die eigenen Bedürfnisse nicht zu kurz kommen zu lassen. Dazu kann ein Spaziergang an der frischen Luft oder eine Pause auf dem Sofa gehören. Auf Alkohol und Rauchen sollte man möglichst verzichten. Wer sich ausgewogen ernährt und ausreichend trinkt, unterstützt ebenfalls die eigene Gesundheit. In der Patientenleitlinie "Long/Post-COVID-Syndrom“ finden Sie genaue Ernährungsempfehlungen und weitere Maßnahmen, mit denen Sie Ihre Gesundheit fördern können.
Gut zu wissen: Wenn man einen Mangel an Vitaminen oder Spurenelementen vermutet, sollte man Nahrungsergänzungsmittel wie Vitaminpräparate nicht „auf Verdacht“ einnehmen. Der mögliche Mangel sollte vorher ärztlich abgeklärt und dann gezielt behandelt werden.
Long-COVID-Betroffenen kann es schwerfallen, mit ihrem Umfeld über ihre Beschwerden zu sprechen. Ein offener Umgang mit der Erkrankung hilft jedoch oft dabei, Unterstützung zu erhalten. Freunde und Familie können im Alltag helfen oder bei der Organisation von Arztterminen unterstützen. Sie können den Betroffenen außerdem bei Arztbesuchen beistehen. Manchmal ist es auch hilfreich, sich mit anderen Betroffenen oder Angehörigen auszutauschen.
Hinweis:
Bei allen Empfehlungen zum Umgang mit Long-COVID-Beschwerden gilt: So wie die Krankheit sehr verschieden ist, helfen jedem Menschen auch unterschiedliche Dinge. Die im Folgenden gelisteten Übungen und Strategien sollten nicht die alleinige Behandlung sein, sondern immer die ärztliche Behandlung ergänzen. Betroffene sollten diese Maßnahmen außerdem mit der behandelnden Ärztin oder dem behandelnden Arzt absprechen.
1. Umgang mit Atemnot
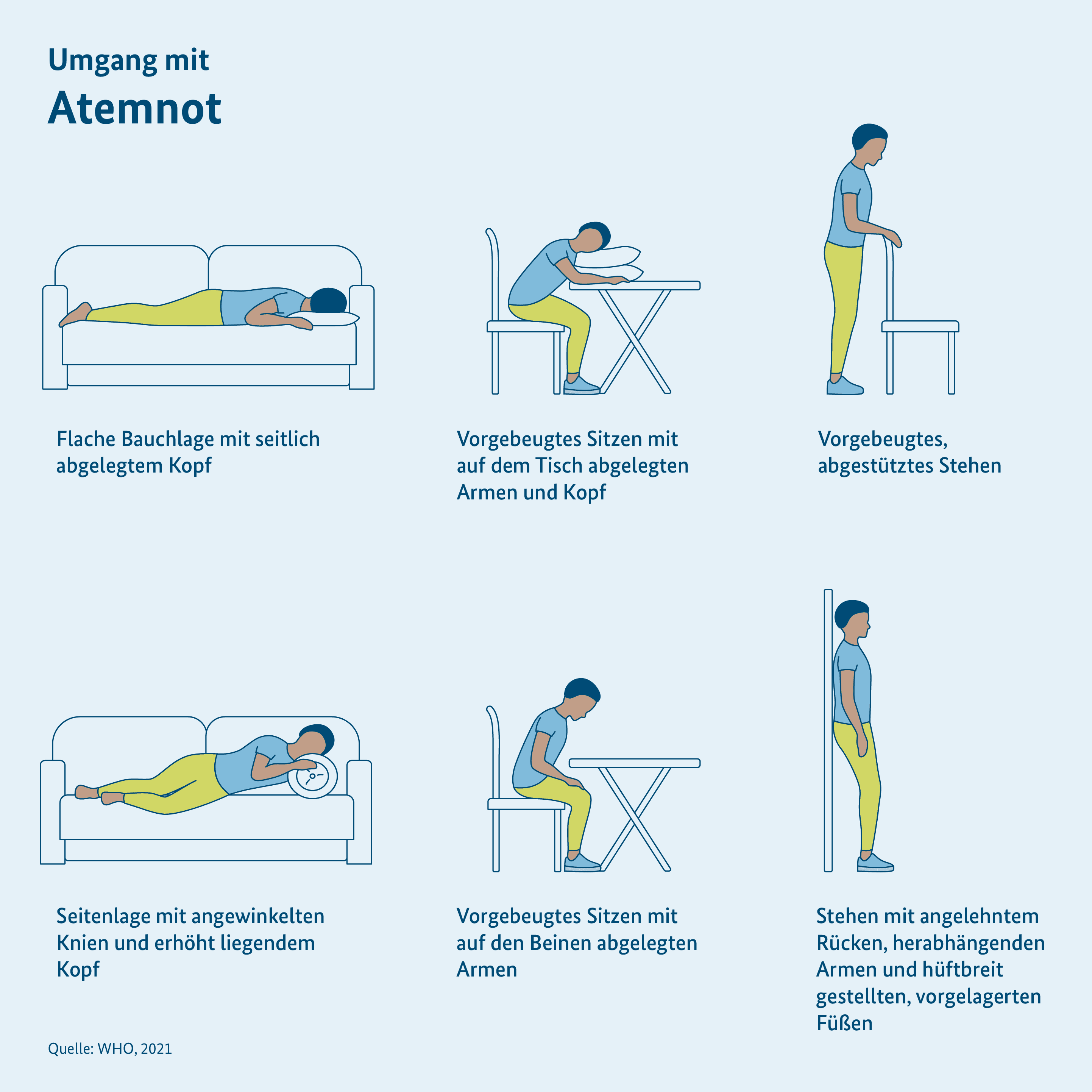
Druck auf der Brust, Kurzatmigkeit oder das Gefühl, nicht genügend Luft zu bekommen, können Angst verursachen. Um solche Gefühle nicht zu verstärken, ist es besonders wichtig, Ruhe zu bewahren. Wenn man sich nach kurzer Anstrengung überlastet fühlt und man Atemnot hat, kann eine Pause helfen. Dann kann sich die Atmung normalisieren.
Man kann auch verschiedene Körperhaltungen einnehmen, die das Atmen erleichtern. Dazu gehören:
- vorgebeugtes Sitzen mit auf dem Tisch abgelegten Armen und abgelegtem Kopf
- flache Bauchlage mit seitlich gedrehtem Kopf
- Seitenlage mit angewinkelten Knien und erhöht liegendem Kopf
- vorgebeugtes Sitzen mit auf den Beinen abgelegten Armen
- vorgebeugtes, abgestütztes Stehen
- Stehen mit an die Wand gelehntem Rücken, herabhängenden Armen und hüftbreit gestellten Füßen
Betroffene können auch bestimmte Atemtechniken lernen, wie gleichmäßiges und kontrolliertes Atmen. Das kann helfen, bei leichten Aktivitäten im Alltag besser Luft zu bekommen.
2. Bewegung und sportliche Betätigung
Wenn Betroffene aufgrund einer Erkrankung an COVID-19 lange Zeit zuhause oder im Krankenhaus verbringen mussten, dann können die Muskeln geschwächt sein. Die körperliche Belastbarkeit ist dann möglicherweise stark eingeschränkt. Darum ist Bewegung wichtig, um die Kraft und Ausdauer schrittweise zurückzuerlangen. Bewegung kann sich auch positiv auf Long-COVID-Beschwerden auswirken. Für einige Betroffene ist es daher hilfreich, verschiedene körperliche Aktivitäten im Alltag zu integrieren. Dabei muss man jedoch unbedingt auf den eigenen Körper achten. Wenn man unter einer schnellen Erschöpfbarkeit (Fatigue) oder einer Belastungsintoleranz leidet, kann schon eine kurze Anstrengung die Beschwerden verschlechtern. In diesem Fall sollten Betroffene ihre eigenen Ressourcen möglichst schonend einteilen und Belastungen vermeiden, die zu einer Verschlechterung führen können. Weitere Informationen zu dieser als Pacing bezeichneten Strategie gibt unsere Antwort auf die Frage „Was ist Pacing?“ und die Website der Deutschen Gesellschaft für ME/CFS.
Sofern keine Belastungsintoleranz besteht, gibt es verschiedene Möglichkeiten für mehr Aktivität. Man kann zum Beispiel versuchen, sich insgesamt mindestens 30 Minuten am Tag zu bewegen. Zu Bewegung zählen unter anderem Gehen, Radfahren, Treppensteigen oder auch Gartenarbeit. Je nach eigener Belastbarkeit können die Aktivitäten mit der Zeit schrittweise gesteigert werden. Dafür kann die sogenannte Borg-Skala hilfreich sein. Dabei schätzen Betroffene verschiedene Aktivitäten ein und geben an, wie anstrengend sie diese auf einer Skala von 0 bis 10 empfinden. 0 ist dabei der Ruhezustand beziehungsweise keine Anstrengung und 10 der Wert für die maximale Anstrengung. Es kann helfen, ein Belastungstagebuch zu führen. Darin können Betroffene alle Aktivitäten bewerten, die sie im Alltag unternehmen. So kann man lernen, auf den eigenen Körper zu hören. Außerdem kann man die Belastungen dem eigenen Empfinden nach schrittweise steigern. Dabei sollte man regelmäßig überprüfen, ob das Maß an sportlichen Aktivitäten einem gut tut und sich die eigenen Beschwerden hierdurch bessern.
Hilfreich sind schon einfache Übungen, die man zu Hause ohne Hilfsmittel durchführen kann. Beispiele für solche Kräftigungsübungen finden Sie in der WHO-Broschüre „Empfehlungen zur Unterstützung einer selbstständigen Rehabilitation nach COVID-19-bedingter Erkrankung“ ab Seite 11.
Quellen:
https://apps.who.int/iris/handle/10665/340306
https://apps.who.int/iris/bitstream/handle/10665/345019/WHO-EURO-2021-855-40590-60116-ger.pdf (S. 8)
https://register.awmf.org/de/leitlinien/detail/020-027
Weiterführende Informationen:
https://register.awmf.org/de/leitlinien/detail/020-027
https://jamanetwork.com/journals/jamanetworkopen/fullarticle/2817149
3. Umgang mit andauernder Erschöpfung
Viele Long-COVID-Betroffene berichten von Müdigkeit und körperlicher oder geistiger Erschöpfung, die häufig wiederkehrt oder stetig andauert. Betroffene sollten in jedem Fall zuerst mit ihrer Ärztin oder ihrem Arzt sprechen, da es sich bei diesen Beschwerden nicht nur um eine alltägliche Erschöpfung handelt. Bei einigen Long-COVID-Betroffenen tritt außerdem eine sogenannte „Belastungsintoleranz“ auf. Dabei können sich die Beschwerden bereits nach leichter körperlicher oder geistiger Anstrengung verschlechtern. Bei einer Belastungsintoleranz hat sich Pacing bewährt. Pacing ist eine Strategie, um angemessen mit den eigenen Kräften umzugehen.
Betroffene sollten demnach versuchen, den Alltag nach den vorhandenen Kräften zu gestalten. Wichtig ist, Prioritäten zu setzen und gut vorauszuplanen. Nicht unbedingt notwendige Aufgaben kann man womöglich zunächst beiseitelegen. Hilfreich ist auch, wenn nicht zu viele anstrengende Aktivitäten aufeinanderfolgen. Vielleicht kann man die eine oder andere Aufgabe zu einem anderen Zeitpunkt ausführen oder andere Menschen um Unterstützung bitten.
Zusätzlich ist es wichtig, sich regelmäßig Raum für Pausen und Erholung zu schaffen. Ein Tagebuch oder ein Notizbuch kann dabei helfen, den Überblick zu behalten.
Das Wichtigste ist, auf den eigenen Körper zu hören und sorgsam mit sich selbst umzugehen. Man sollte sich selbst so behandeln wie eine Person, die einem am Herzen liegt. Oft sind Menschen viel härter zu sich selbst als zu jenen, die ihnen nahestehen. Die eigene Gesundheit sollte an erster Stelle stehen. Näheres dazu, wie man angemessen mit den eigenen Kräften umgeht, finden Sie unter „Was ist Pacing?“.
Quellen:
https://apps.who.int/iris/handle/10665/340306
https://apps.who.int/iris/bitstream/handle/10665/345019/WHO-EURO-2021-855-40590-60116-ger.pdf (S. 14)
Weiterführende Informationen:
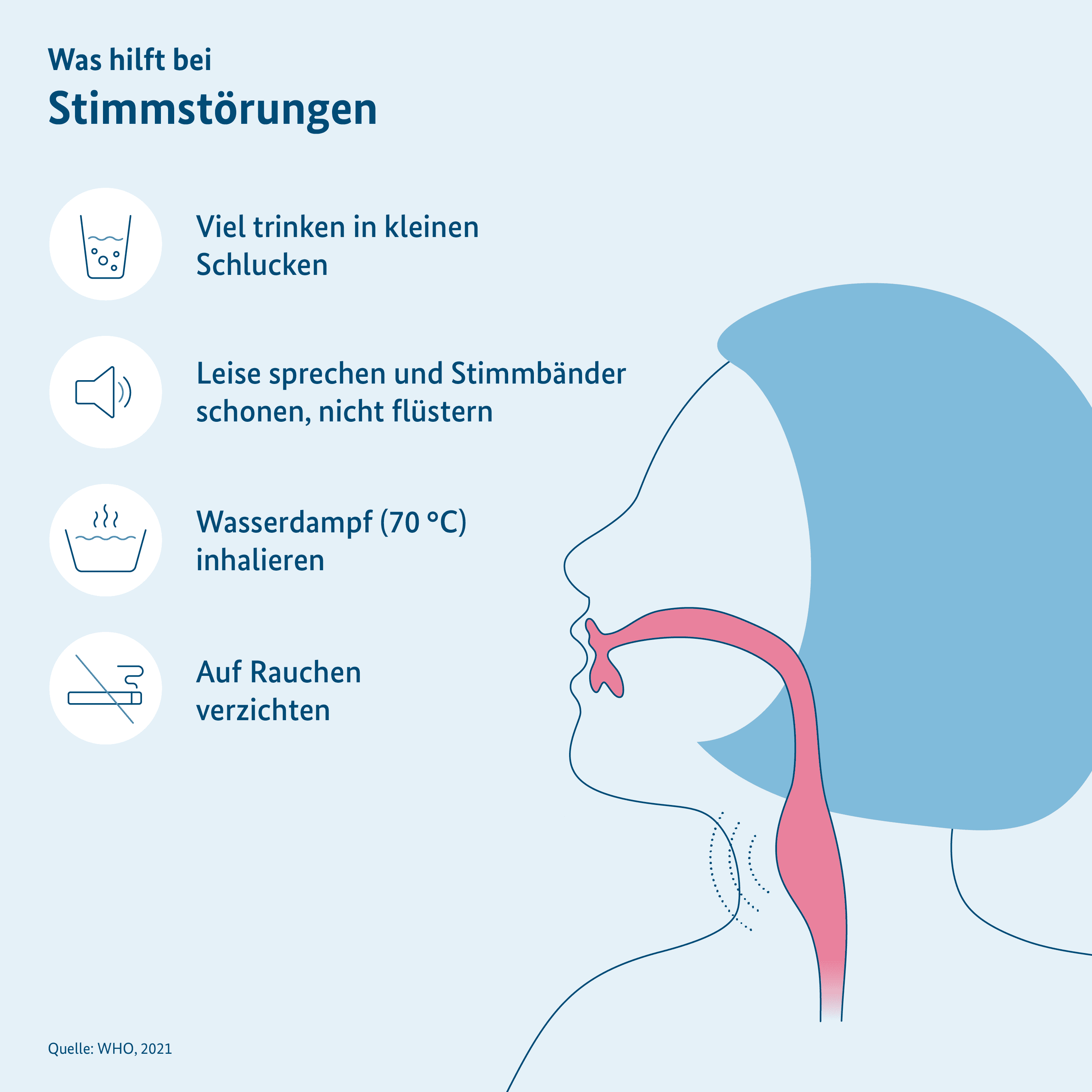
4. Umgang mit Husten und Stimmstörungen
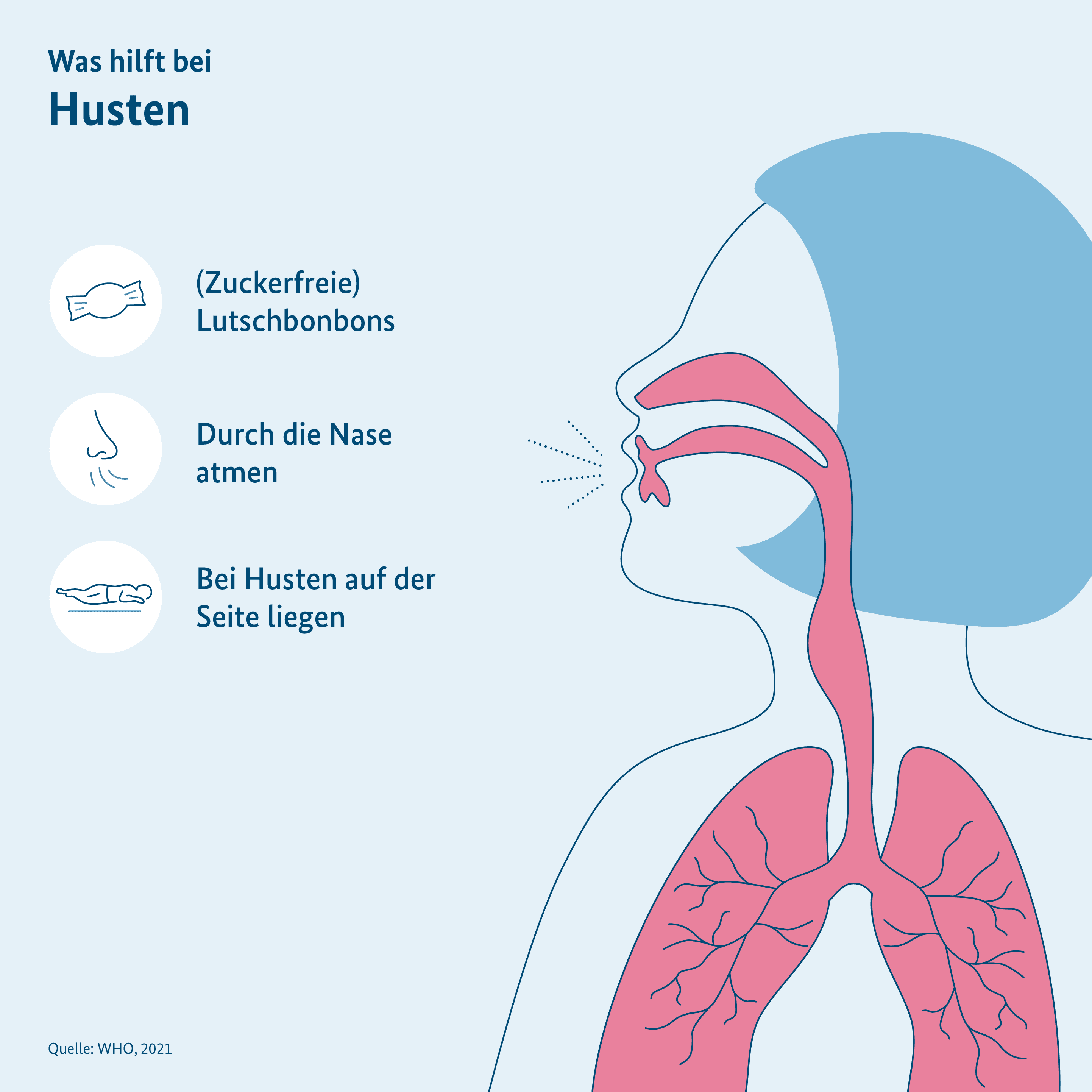
Husten und Stimmstörungen treten häufig nach einer COVID-19-Erkrankung auf. Viele Patientinnen und Patienten berichten über ein ständiges Kratzen im Hals, sodass sie husten müssen. Sie fühlen sich heiser oder ihre oberen Atemwege und Stimmbänder sind belegt. Dann gibt es einige Dinge, die Betroffene tun können:
- Betroffene sollten über den Tag hinweg viel trinken, damit der Rachen nicht zu trocken wird.
- Die Stimme sollte geschont und darum leise gesprochen, aber nicht geflüstert werden. Flüstern beansprucht die Stimmbänder stark.
- Man kann Dampf inhalieren, um die Stimmbänder zu befeuchten und den Hustenreiz zu lindern. Inhalatoren sind in der Apotheke erhältlich. Nach alter Haustradition kann man auch den Dampf von heißem Wasser aus einer Schüssel inhalieren. Das Wasser darf dabei aber nicht kochen! Seien Sie vorsichtig, damit Sie sich nicht verbrühen.
- Auf Rauchen sollte verzichtet werden, denn dies verschlimmert die Beschwerden.
- Lutschbonbons können den Rachen befeuchten. Diese sollten möglichst zuckerfrei sein. In der Apotheke gibt es auch spezielle Bonbons, die die Heiserkeit lindern können.
- Es kann helfen, mehr durch die Nase als durch den Mund zu atmen. Das wärmt die Luft an, bevor sie in die Lunge gelangt, und verringert so das Reizgefühl.
- Oft müssen Betroffene im Liegen husten. Dann kann es helfen, auf der Seite zu liegen oder den Kopf mit einigen Kissen hochzulegen.
- Bei starkem Hustenreiz kann man auch gezielte Übungen durchführen, die den Hustenreiz mindern.
Quellen:
https://apps.who.int/iris/handle/10665/340306
https://apps.who.int/iris/bitstream/handle/10665/345019/WHO-EURO-2021-855-40590-60116-ger.pdf (S. 16)
Weiterführende Informationen:
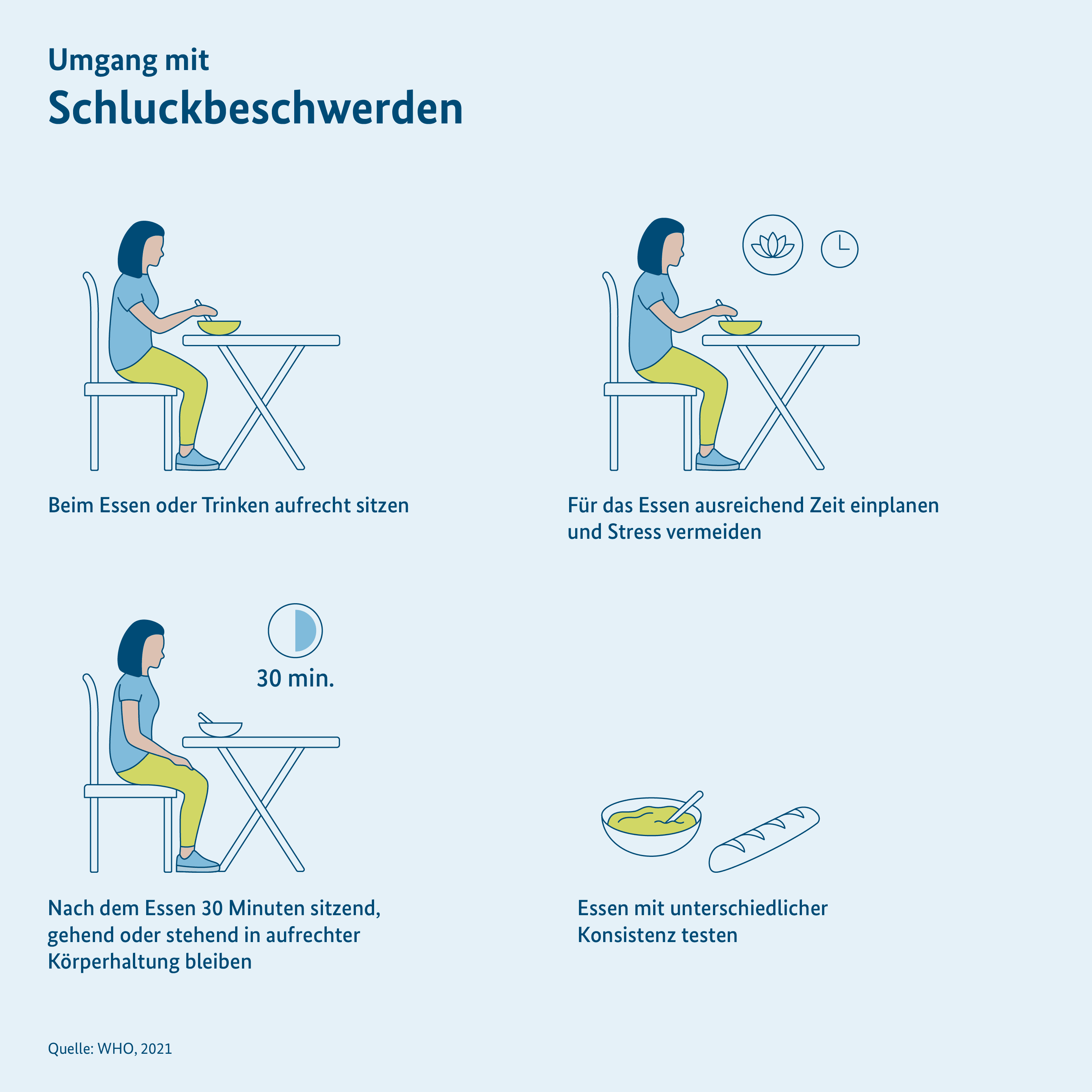
5. Umgang mit Schluckbeschwerden
Wenn das Schlucken von Speisen oder Getränken schwerfällt, dann sollten Betroffene aufrecht sitzen und Mahlzeiten keinesfalls im Liegen einnehmen. Nach Möglichkeit sollte man nach dem Essen noch einige Minuten in aufrechter Körperhaltung verbringen, also sitzend, stehend oder gehend. Es können auch Mahlzeiten mit unterschiedlicher Beschaffenheit getestet werden. Breie oder Suppen sind oft leichter zu schlucken als „scharfkantige Lebensmittel“ wie ein gebackenes Baguette.
Während des Essens sollte man außerdem Stress vermeiden und ausreichend Zeit einplanen. Auch gründliches Kauen hilft dabei, dass keine zu großen Portionen heruntergeschluckt werden müssen. Insgesamt wirken achtsames Essen und Trinken unterstützend.
Quellen:
https://apps.who.int/iris/handle/10665/340306
https://apps.who.int/iris/bitstream/handle/10665/345019/WHO-EURO-2021-855-40590-60116-ger.pdf (S. 18)
Weiterführende Informationen:
6. Umgang mit Geruchs- und Geschmacksstörungen
Wenn Betroffene schlechter oder gar nicht mehr riechen oder schmecken können, ist eine gute Mundhygiene besonders wichtig. Die Zähne sollten zweimal täglich geputzt und regelmäßig mit Zahnseide gereinigt werden. Jedoch ist es auch möglich, Geruchs- und Geschmacksnerven auf verschiedene Weise anzuregen. Man kann zum Beispiel ein gezieltes Riechtraining durchführen. Dafür kann mehrmals am Tag für 20 Sekunden an geruchsintensiven Pflanzen und Gewürzen gerochen werden, wie Nelke, Zitrone, Zimt, Pfefferminz oder Eukalyptus. Außerdem ist es möglich, beim Kochen mit neuen Gewürzen oder frischen Kräutern zu experimentieren. Hierbei ist jedoch Vorsicht geboten: Kräuter und Gewürze können Beschwerden verschlimmern, falls man an Sodbrennen leidet.
Quellen:
https://apps.who.int/iris/handle/10665/340306
https://apps.who.int/iris/bitstream/handle/10665/345019/WHO-EURO-2021-855-40590-60116-ger.pdf (S. 19)
Weiterführende Informationen:
7. Umgang mit Gedächtnis- oder Konzentrationsproblemen
Zu den von Betroffenen am häufigsten geäußerten Beschwerden bei Long COVID zählen Konzentrations- oder Gedächtnisprobleme. Dann sind folgende Hinweise hilfreich:
- Wenn Betroffene sich mental anspruchsvollen Aufgaben widmen, sollten sie dabei Ablenkung vermeiden. Dabei können sowohl eine ruhige Umgebung mit wenig Außengeräuschen oder Umweltreizen als auch Ohrstöpsel helfen, die den Geräuschpegel verringern.
- Nützlich ist auch ein Zeitplan mit realistischen Zielen. Betroffene sollten sich nicht überfordern und sich Schritt für Schritt Aufgaben annähern.
- Regelmäßige Pausen sind unerlässlich.
- Aktivitäten sollte man am besten dann nachgehen, wenn man sich ausgeruht und erholt fühlt. Das kann von Person zu Person unterschiedlich sein: Während die einen früh am Morgen am konzentriertesten sind und im Tagesverlauf ermüden, liegt anderen das Arbeiten am Abend.
- Vielleicht helfen Anreize dabei, sich motivierter zu fühlen. Das können kleine Dinge sein, wie eine Tasse Kaffee oder ein Spaziergang in der Natur.
- Betroffene sollten sich bremsen. Viele Menschen haben das Gefühl, etwas „leisten“ zu müssen. Sie fühlen sich schuldig, wenn sie ihr Ziel nicht erreichen. Dieser Frust kann aber dazu führen, dass sie sich blockiert fühlen und dann noch weniger konzentrieren können. Auch wenn es leichter gesagt als getan ist: Es ist wichtig, sorgsam mit sich umzugehen und sich nicht mit zu viel Arbeit zu überfordern.
- Bei Erinnerungsproblemen können Notizzettel oder Vermerke im Smartphone oder Kalender helfen.

Quellen:
https://apps.who.int/iris/handle/10665/340306
https://apps.who.int/iris/bitstream/handle/10665/345019/WHO-EURO-2021-855-40590-60116-ger.pdf (S. 21)
Weiterführende Informationen:
8. Umgang mit Angstzuständen, Depressionen und Schlafstörungen
Wenn Betroffene außergewöhnlich starke Angst, Panikattacken oder eine Depression haben, dann sollten sie sich an ihre Ärztin oder ihren Arzt wenden. Die Ärztin oder der Arzt kann bei Bedarf helfen, therapeutische Unterstützung zu erhalten. Aber auch hier kann man selbst Maßnahmen ergreifen, um das eigene Wohlbefinden zu verbessern.
- Betroffene sollten sich möglichst mit Menschen umgeben, die ihnen guttun. Auch wenn depressive Verstimmungen oft mit dem Wunsch nach Rückzug einhergehen, sind soziale Kontakte förderlich. Einsamkeit kann die Beschwerden verschlechtern. Soziale Kontakte hingegen helfen dabei, Stress abzubauen und Unterstützung zu erhalten.
- Ebenso kann es helfen, einem Hobby nachzugehen oder ein neues Hobby aufzunehmen.
- Eventuell helfen auch Aktivitäten wie Yoga, Meditation, entspannende Bäder oder Musikhören dabei, sich zu entspannen.
- Für das allgemeine Wohlbefinden ist ein gesunder Schlaf besonders wichtig. Einige Techniken können beim Einschlafen hilfreich sein:
- Wenn die Augen viele Eindrücke wahrnehmen, kann das anregend für das Gehirn sein. Darum kann es helfen, 1 bis 2 Stunden vor dem Einschlafen keine Zeit mehr am Smartphone- oder Computerbildschirm zu verbringen.
- In der zweiten Tageshälfte sollte man möglichst auf anregende Inhaltsstoffe wie Nikotin oder Koffein verzichten. Koffein ist zum Beispiel in Kaffee, Energydrinks sowie schwarzem und grünem Tee enthalten.
- Es kann manchen Menschen helfen, abends das Licht zu dimmen und Umweltgeräusche zu reduzieren.
- Auch ruhige Musik, Podcasts oder Hörbücher können das Einschlafen unterstützen.
- Ebenso können gezielte Entspannungstechniken angewendet werden.

Quellen:
https://apps.who.int/iris/handle/10665/340306
https://apps.who.int/iris/bitstream/handle/10665/345019/WHO-EURO-2021-855-40590-60116-ger.pdf (S. 23)
Weiterführende Informationen:
Letzte Aktualisierung: Dezember 2024
Was ist Pacing?
Pacing ist eine Strategie, um mit Fatigue oder Belastungsintoleranz umzugehen (eine Erläuterung dieser Beschwerden gibt die Antwort auf die Frage „Welche Beschwerden treten bei Long COVID auf?“. Sie wird Long-COVID-Betroffenen häufig empfohlen und schon länger bei der Myalgischen Enzephalomyelitis beziehungsweise dem Chronischen Fatigue-Syndrom (ME/CFS) eingesetzt. Beim Pacing geht es um einen schonenden Umgang mit den eigenen Kräften. Dabei sollen Betroffene lernen, genau auf den eigenen Körper zu hören und ihre Kräfte richtig einzuteilen. Dazu gehört zum Beispiel, eigene Belastungsgrenzen zu erkennen und einzuhalten.
Das Ziel von Pacing ist, dass sogenannte „Crashs“ seltener auftreten und weniger schwer verlaufen. Bei einem „Crash“ verschlimmern sich die Beschwerden bereits nach leichter körperlicher oder geistiger Anstrengung.
Pacing soll Betroffene darin unterstützen, ihre Aktivitäten und ihre Energiereserven zu organisieren. Ein Tagebuch kann dabei helfen, das eigene Verhalten bewusst zu beobachten und dessen Folgen im Zeitverlauf besser einschätzen zu können. So können Betroffene ihre Aktivitäten einschließlich regelmäßiger Pausen vorausschauend planen. Es kann auch hilfreich sein, gezielt Entspannungsübungen einzubauen. Um zu messen, bei wie viel Bewegung sich Betroffene gut oder schlecht fühlen, kann unter anderem ein Schrittzähler nützlich sein. Anschließend kann man Bewegungsobergrenzen festsetzen. Es gibt außerdem weitere Methoden, um Überanstrengungen zu vermeiden. Betroffene können zum Beispiel messen, wie schnell ihr Herz in Ruhe und bei Belastung schlägt. Man kann hierfür auch Handy-Apps oder Fitness-Armbänder nutzen.
Wichtig zu wissen: Im Gegensatz zu aktivierenden Ansätzen verfolgt man beim Pacing nicht das Ziel, Aktivitäten zunehmend zu steigern. Nach aktuellem Wissensstand kann eine aktivierende Therapie, bei der die eigenen Belastungsgrenzen nicht berücksichtigt werden, den Zustand von Betroffenen verschlechtern.
Wie genau Pacing funktioniert, wird auch auf der Informationsseite der Deutschen Gesellschaft für ME/CFS e. V. erklärt. Dort steht auch ein entsprechender Leitfaden zur Verfügung.
Pacing spielt im Alltag von ME/CFS-Betroffenen eine wichtige Rolle und wird von verschiedenen europaweiten ME/CFS-Forschungsnetzwerken empfohlen. Es ist jedoch noch weitere Forschung notwendig, um ausführliche Erkenntnisse zu den Vorteilen und Nachteilen dieser Strategie zu gewinnen.
Quellen:
https://www.mecfs.de/was-ist-me-cfs/pacing/
https://link.springer.com/article/10.1007/s00508-024-02372-y
https://register.awmf.org/de/leitlinien/detail/020-027
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC10722442/
https://www.frontiersin.org/journals/neurology/articles/10.3389/fneur.2023.1247698/full
Weiterführende Informationen:
https://www.mecfs.de/wp-content/uploads/2022/04/DGMECFS_Pacing_A4.pdf
https://www.omf.ngo/wp-content/uploads/2019/09/PEM-Avoidance-Toolkit-Deutsch.pdf
Letzte Aktualisierung: Dezember 2024
Welche wissenschaftlichen Erkenntnisse gibt es bisher zur Behandlung von Myalgischer Enzephalomyelitis bzw. dem Chronischem Fatigue Syndrom (ME/CFS)?
Der aktuelle Wissensstand zur Behandlung von ME/CFS ist begrenzt. Die Erkrankung ist noch wenig verstanden und es gibt noch keine hochwertigen wissenschaftlichen Studien zu ihrer Behandlung. Bisher steht das individuelle Aktivitäten- und Energiemanagement („Pacing“) sowie die gezielte, lindernde Behandlung der einzelnen Beschwerden im Vordergrund.
ME/CFS geht typischerweise mit einer Belastungsintoleranz einher. Je nachdem, wie ausgeprägt die Belastungsintoleranz ist, können sich die Beschwerden schon nach gewöhnlichen Alltagsbelastungen verschlimmern. Diese Verschlimmerung kann Stunden, aber auch viele Tage und Wochen anhalten (sogenannter „Crash“). Wenn man sich ständig überlastet, kann es zu einer langfristigen oder sogar dauerhaften Verschlechterung kommen. In der Behandlung ist es daher bedeutsam, jegliche Aktivitäten an den eigenen Belastungsgrenzen auszurichten. Durch dieses „Pacing“ soll vermieden werden, dass sich der eigene Zustand verschlechtert. Der Ansatz wurde im Rahmen der ME/CFS-Forschung entwickelt und ist wird auch vom europaweiten ME/CFS-Forschungsnetzwerk EUROMENE empfohlen.
Das Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG) die aktuellen wissenschaftlichen Erkenntnisse zu ME/CFS untersucht und im Mai 2023 veröffentlicht. Es kam zu dem Schluss, dass eine Aktivierungstherapie keinen klaren Nutzen bietet. Sowohl Betroffene und Forschende haben berichtet, dass sich die Beschwerden durch eine Aktivierungstherapie möglicherweise schwerwiegend verschlechtern können.
Das IQWiG hatte außerdem untersucht, ob eine kognitive Verhaltenstherapie einen Nutzen für ME/CFS-Betroffene haben kann. Hier fiel die Bewertung positiver aus. Bei der kognitiven Verhaltenstherapie handelt es sich um eine Form der Psychotherapie, bei der man zum Beispiel an den eigenen Gedanken und Erwartungen sowie am Verhalten arbeitet. Diese Behandlung kann laut Bericht beispielsweise kurz- und mittelfristig positive Effekte auf Fatigue, die soziale Teilhabe oder das Krankheitsgefühl nach Anstrengung haben. Das gilt besonders für leicht betroffene Patientinnen und Patienten.
Wichtig zu wissen: Eine Psychotherapie erfolgt bei ME/CFS unterstützend. Gerade schwer von ME/CFS-Betroffene sind durch die Krankheit massiv eingeschränkt und mitunter durch soziale Folgen belastet. Eine psychotherapeutische Begleitung hat hier aber nicht das Ziel, ME/CFS zu heilen. Individuelle Belastungsgrenzen sollten auch in der Psychotherapie respektiert werden. Geschulte Psychotherapeutinnen und Psychotherapeuten können zudem dabei helfen, Pacing-Techniken zu erlernen.
Wichtig in der Therapie von ME/CFS ist außerdem die lindernde Behandlung der einzelnen Beschwerden. Hier gibt es erste Hinweise aus wissenschaftlichen Studien, welche Behandlungen hilfreich sein könnten. Für sichere Erkenntnisse ist jedoch noch weitere Forschung nötig. Es ist sinnvoll, dass Betroffene mit ME/CFS und ähnlichen Long-COVID-Beschwerden mit ihren Ärztinnen und Ärzten besprechen, welche Behandlungen für sie infrage kommen.
Weiterführende Informationen finden Sie im sogenannten Konsensus-Statement zur Diagnostik und Behandlung von ME/CFS sowie in einem Artikel des Deutschen Ärzteblatts zur Diagnostik und Therapie von ME/CFS. Auch die Seite des Charité Fatigue Centrums bietet Informationen zum aktuellen Wissenstand.
Quellen:
https://link.springer.com/article/10.1007/s00508-024-02372-y
https://www.mdpi.com/1648-9144/57/5/510
https://www.iqwig.de/projekte/n21-01.html
Weiterführende Informationen:
https://mrr.mecfs-research.org/ (Übersicht zur ME/CFS-Forschung)
https://www.mecfs.de/euromene-neues-forschungsnetzwerk-gegruendet/
Letzte Aktualisierung: Dezember 2024
Wo finden Long-COVID-Betroffene passende Kompetenzzentren oder Spezialambulanzen?
Mittlerweile gibt es für Betroffene zahlreiche Anlaufstellen, an die sie sich mit Long-COVID-Beschwerden wenden können. Jedoch ist die Nachfrage hoch. Daher kann die Suche nach einer passenden Ambulanz viel Zeit in Anspruch nehmen.
Die erste Vorstellung sollte zunächst immer bei der Hausarztpraxis erfolgen. Diese koordiniert die weitere Abklärung bei Facharztpraxen sowie unterstützende Behandlungen wie Physiotherapie, Atemtherapie oder Ergotherapie oder auch die Rehabilitation.
Mit Hilfe der Arztsuche der Kassenärztlichen Bundesvereinigung (KBV) finden Sie Ärztinnen und Ärzte aller Fachrichtungen in Ihrer Nähe. Die Suche gibt es auch in der App „116117.app. Betroffene können auch auf der Website ihrer Krankenkasse nachsehen. Die meisten Krankenkassen bieten mittlerweile eine Beratung an, die bei der Suche hilft.
Die Vorstellung bei einer Long-COVID-Spezialambulanz oder einem Kompetenzzentrum sollte mit der Hausarztpraxis abgestimmt werden. Hausärztinnen und Hausärzte sind meist mit Spezialambulanzen und -kliniken in der Region vertraut und können gezielt weiterhelfen.
Das Deutsche Krankenhausverzeichnis bietet zudem eine besondere Suchfunktion an. In dieser können Betroffene gezielt nach ihrer Region und den Stichwörtern „Long COVID“ oder „Post COVID“ filtern. So kann man passende Krankenhäuser finden.
Über unser Bürgertelefon erhalten Sie Informationen zu Beratungs- und Unterstützungsangeboten zu Long COVID in Deutschland, auch speziell in Ihrer Region.
Auch finden Sie auf unserer Website im Service-Bereich eine Liste mit Praxen, Kliniken und Ambulanzen in Deutschland, an die sich Long-COVID-Betroffene wenden können.
Letzte Aktualisierung: November 2024
Wie fördern das BMG und das BMBF die Forschung zu Long COVID und ME/CFS?
Der Bundesregierung ist sehr daran gelegen, Wissenschaftlerinnen und Wissenschaftler in der Grundlagenforschung, der klinischen Forschung und der Versorgungsforschung zu unterstützen. Das Bundesministerium für Gesundheit (BMG) initiiert Vorhaben im Rahmen seiner Ressortforschung. Für die allgemeine Forschungsförderung ist auf Bundesebene das Bundesministerium für Bildung und Forschung (BMBF) verantwortlich. Insgesamt gibt es einen intensiven regelmäßigen Austausch zwischen BMG und BMBF sowie mit den anderen beteiligten Ressorts.
Forschungsförderung des Bundesministeriums für Bildung und Forschung (BMBF)
Das Bundesministerium für Bildung und Forschung (BMBF) ist unter den Bundesressorts maßgeblich für Forschung zuständig. Das BMBF fördert gezielt Forschungsaktivitäten zu den Themen Long COVID beziehungsweise Post COVID und Myalgische Enzephalomyelitis/Chronisches Fatigue-Syndrom (ME/CFS). Dies erfolgt unter dem Dach des Rahmenprogramms Gesundheitsforschung der Bundesregierung. Der Schwerpunkt der BMBF-Förderung liegt auf den Langzeitfolgen, die 12 Wochen und länger nach der Ansteckung mit dem Coronavirus SARS-CoV-2 bestehen, dem sogenannten Post COVID (für eine genaue Begriffserläuterung siehe die Frage „Was ist Long COVID und wie unterscheidet es sich von Post COVID?“).
Auf einer Übersichtsseite informiert das BMBF über seine Forschungsförderung sowie über die geförderten Projekte.
Im Mai 2021 hat das BMBF eine Richtlinie zur „Förderung von Forschungsvorhaben zu Spätsymptomen von COVID-19 (Long-COVID)“ veröffentlicht. Ziel der Richtlinie war es, das teilweise nur lokal vorhandene Wissen und die Erfahrungen mit dieser Erkrankung zu erschließen und möglichst zügig für die Praxis zugänglich zu machen. Es wurden hierzu 10 Forschungsverbünde mit insgesamt 6,5 Millionen Euro gefördert.
Zudem fördert das BMBF mit 10 Millionen Euro seit Oktober 2022 bis derzeit Ende 2024 den Aufbau einer Nationalen Klinischen Studiengruppe (NKSG) Post-COVID-Syndrom und ME/CFS an der Charité – Universitätsmedizin Berlin. Dabei wird eine Forschungsplattform aufgebaut. In dieser werden klinische Pilotstudien mit bereits zugelassenen Arzneimitteln und Medizinprodukten bei Post COVID und ME/CFS durchgeführt. Alle Studien werden von einem umfassenden Forschungsprogramm begleitet. Damit sollen Krankheitsmechanismen besser verstanden und mögliche Biomarker erforscht werden. Solche Biomarker können bestimmte biochemische Merkmale sein, die bei der Diagnose von Post COVID hilfreich sein könnten.
Im Rahmen einer Änderungsbekanntmachung der Maßnahme „Hybride Interaktionssysteme zur Aufrechterhaltung der Gesundheit auch in Ausnahmesituationen“ stellt das BMBF 6 Millionen Euro für fünf Vorhaben bereit, um interaktive Technologien zu erforschen, die der Diagnose von Post COVID dienen können oder die Versorgung unterstützen.
Außerdem werden langfristige Bevölkerungsstudien gefördert, die ebenfalls wichtige Erkenntnisse liefern. Beispielsweise wird in den NAPKON-Kohorten (Patientinnen- und Patientengruppen des Nationalen Pandemie Kohorten Netzes) des Netzwerks Universitätsmedizin (NUM) der Gesundheitszustand von an COVID-19 erkrankten Menschen langfristig nachverfolgt. Das soll Rückschlüsse auf Risikofaktoren und Krankheitsmechanismen ermöglichen.
Auch in den exzellenten Instituten der Gesundheitsforschung werden in verschiedenen Projekten die Langzeitfolgen einer Ansteckung mit dem Coronavirus untersucht. Die Forschungsinstitute werden langfristig und zum Großteil durch das BMBF finanziert. Zu nennen sind zum Beispiel das Helmholtz-Zentrum für Infektionsforschung (HZI), das Deutsche Zentrum für Neurodegenerative Erkrankungen (DZNE) oder das Berlin Institute of Health (BIH).
Das BMBF unterstützt außerdem das Verbundvorhaben „IMMME – Aufklärung der immunologischen Pathomechanismen des postinfektiösen Chronischen Fatigue Syndroms (ME/CFS)“ mit rund 2,2 Millionen Euro. Das Vorhaben erforscht ME/CFS nach Viruserkrankungen. Die Unterstützung erfolgt im Rahmen einer Fördermaßnahme für fachübergreifende Verbünde, die Krankheitsmechanismen erforschen. In dem Vorhaben sollen Ursachen und Mechanismen erforscht werden, die der Erkrankung zugrunde liegen und mit dem Abwehrsystem in Zusammenhang stehen. Es sollen außerdem sogenannte Biomarker weiter erforscht werden, die der Diagnose von ME/CFS dienen könnten. Darüber hinaus sollen die Behandlungsmöglichkeiten für ME/CFS weiterentwickelt werden.
Das BMBF hat den Bedarf nach biomedizinischer Grundlagenforschung im Bereich ME/CFS mit der Förderrichtlinie „Interdisziplinäre Verbünde zur Erforschung der Pathomechanismen von ME/CFS“ vom 1. September 2023 aufgegriffen. Hierfür sind Fördermittel in Höhe von bis zu 15 Millionen Euro vorgesehen. Die im Rahmen der wissenschaftlichen Begutachtung ausgewählten Verbünde haben Ihre Arbeit aufgenommen und werden u. a. die standardisierte Erhebung von klinischen Daten und Biomaterialien adressieren.
Zwei weitere Fördermaßnahmen sollen die besonderen Potenziale heben, die sich aus der Digitalisierung für die Long-/Post-COVID-Forschung ergeben. Die im September 2023 bekannt gegebene Maßnahme zur Förderung von neuen Ansätzen der Datenanalyse und des Datenteilens in der Long-/Post-COVID-19-Forschung (Fördervolumen rund 6 Millionen Euro) soll es interdisziplinären Forschergruppen ermöglichen, durch die gemeinsame Analyse von Daten aus unterschiedlichen Bereichen bislang unbekannte Zusammenhänge zu identifizieren. Mit der im November 2023 veröffentlichten Förderrichtlinie zum Thema „Computational Life Sciences – Digitale Methoden zur Erforschung postakuter Infektionssyndrome (PAIS)“ wird die Entwicklung neuer oder verbesserter KI-gestützter Methoden und Analysewerkzeuge zur Erforschung von PAIS, die u.a. durch SARS-CoV-2 verursacht werden können, gefördert.
Forschungsförderung des Bundesministeriums für Gesundheit (BMG)
Auch das Bundesministerium für Gesundheit (BMG) unterstützt die Forschung zu Long COVID. Ziele dabei sind, die Krankheit besser zu verstehen und ihre Häufigkeit genauer zu erfassen. Außerdem soll eine bedarfsgerechte Versorgung sichergestellt werden.
Das BMG fördert seit Ende 2024 bzw. ab Anfang 2025 im Rahmen eines mehrjährigen Förderschwerpunkts die versorgungsnahe Forschung zu Long COVID. Im Fokus der Förderung stehen 30 Modellprojekte, in denen innovative Versorgungsformen zur Behandlung von Long COVID-Betroffenen entwickelt und erprobt werden. Durch die Schaffung eines Netzwerks soll der Informationsaustausch angeregt, Versorgungsforschung initiiert und so die Versorgung der Betroffenen verbessert werden. Ziel ist es, dass Forschungsergebnisse zur Behandlung von Long COVID möglichst zeitnah in der Versorgung ankommen und umgekehrt, dass Daten aus der Versorgung für Forschende zur Verfügung stehen. Dem BMG stehen im Rahmen des mehrjährigen Förderschwerpunkts für die versorgungsnahe Forschung zu Long COVID insgesamt bis zu 81 Millionen Euro (2024 bis 2028) zur Verfügung.
Es werden vom BMG auch Versorgungsmaßnahmen speziell für Kinder und Jugendliche mit Long COVID gefördert. Für die „Modellmaßnahmen zur Versorgung von Kindern und Jugendlichen mit Long-Covid“ stehen bis zu 52 Millionen Euro (2024 bis 2028) für Modellprojekte zur Versorgung von Kindern und Jugendlichen mit Long COVID zur Verfügung. Ziel ist es, ein Netzwerk von Spezialambulanzen mit hausärztlichen, pädiatrischen und weiteren Leistungserbringern zu schaffen, welches erheblich zur Versorgungsverbesserung beitragen wird. In diesem Kontext werden insgesamt vier Projekte gefördert. Die zur Förderung ausgewählten Projekte werden Ende 2024 und zu Jahresbeginn 2025 ihre Arbeit aufnehmen.
In beiden Förderschwerpunkten wird das Thema ME/CFS ausdrücklich und durchgehend berücksichtigt. Erkrankungen mit Long COVID-ähnlichen Symptomkomplexen wie ME/CFS, auch unabhängig von einer COVID-19-Erkrankung, und Beschwerden im zeitlichen Zusammenhang mit einer COVID-19-Impfung sind in den Projekten ebenfalls Forschungsgegenstand oder werden mitberücksichtigt.
Weitere Forschungsförderung mit Beteiligung des BMBF und BMG
Zusätzlich werden über den Innovationsfonds beim Gemeinsamen Bundesausschuss (G-BA) Forschungsprojekte zum Thema „Postvirale Symptomkomplexe“ wie Long COVID gefördert. In früheren Förderentscheidungen des Innovationsausschusses (2022 und 2023) waren bereits Projekte zu postviralen Symptomkomplexen zur Förderung mit insgesamt rund 11,4 Millionen Euro ausgewählt worden. 2024 wurden acht Versorgungsforschungsprojekte mit einem Fördervolumen von rund 10,9 Millionen Euro zur Förderung ausgewählt. Ebenso wurde ein Projekt der Neuen Versorgungsformen in die Förderung genommen, das eine gestufte Versorgung in Übereinstimmung mit der entsprechenden Richtlinie des G-BA (LongCOV-RL) implementiert, ergänzt und wissenschaftlich evaluiert. In einer Förderbekanntmachung vom Juni 2024 wurde das Thema erneut ausgeschrieben, so dass weitere Projekte gefördert werden können.
Quellen BMBF-bezogen:
https://www.mecfs.de/bmbf-foerdert-forschungsnetzwerk/
https://www.gesundheitsforschung-bmbf.de/de/13192.php
https://cfc.charite.de/klinische_studien/nksg/
https://www.bmbf.de/bmbf/shareddocs/bekanntmachungen/de/2020/10/3184_bekanntmachung
https://cfc.charite.de/weitere_forschung/immme_1
https://www.gesundheitsforschung-bmbf.de/de/16423.php
https://www.gesundheitsforschung-bmbf.de/de/16755.php
https://www.gesundheitsforschung-bmbf.de/de/17113.php
Quellen BMG-bezogen:
https://www.rki.de/DE/Content/Gesundheitsmonitoring/Studien/lid/lid_node.html
https://www.rki.de/DE/Content/InfAZ/N/Neuartiges_Coronavirus/Long-COVID/Projekt-Post-COVID.html
Quellen, G-BA bezogen:
https://cfc.charite.de/klinische_studien/cfs_care/
Weiterführende Informationen:
Letzte Aktualisierung: Dezember 2024
Hilfreiche Links
Informationen zu Long COVID
- Informationsportal des Robert Koch-Instituts (RKI) zu Long COVID
- Post-COVID-Website des Bayerischen Staatsministeriums für Gesundheit und Pflege (STMGP)
- Post-COVID-Website der Landeszentrale für Gesundheitsförderung in Rheinland-Pfalz e.V. (LZG)
Suche nach Arztpraxen und Krankenhäusern
- Krankenhausverzeichnis der Deutschen Krankenhausgesellschaft (DKG)
- Arztsuche des Patientenservice 116117 der Kassenärztlichen Bundesvereinigung (KBV)
Alltäglicher Umgang mit Long COVID
- Leitlinie “Long/Post-COVID-Syndrom" für Betroffene, Angehörige, nahestehende und pflegende Personen
- Informationen zum Pacing als Strategie zum Krankheitsmanagement der deutschen Gesellschaft für ME/CFS evtl. auch für Ärztinnen und Ärzte
- Beratungsatlas der Ergänzenden unabhängigen Teilhabeberatung (EUTB)
- Broschüre zum Umgang mit Long COVID Symptomen von der Weltgesundheitsorganisation (WHO)
Austausch mit anderen
- Selbsthilfegruppen-Finder der Bundesarbeitsgemeinschaft Selbsthilfe von Menschen mit Behinderung, chronischer Erkrankung und ihren Angehörigen e.V. (BAG Selbsthilfe)
- Datenbank und Informationen zu Selbsthilfegruppen zu Long COVID in Deutschland der Nationalen Kontakt- und Informationsstelle zur Anregung und Unterstützung von Selbsthilfegruppen (NAKOS)
- Long COVID Kongress für Fachkräfte und Betroffene des Ärzte- und Ärztinnenverbands Long COVID
Informationen zu ME/CFS
