Hinweis: Der folgende Text ist ein Gastbeitrag. Er gibt die persönliche Auffassung der Autorin beziehungsweise des Autors wieder. Der Beitrag ist keine Meinungsäußerung des Bundesministeriums für Gesundheit.
Gastbeitrag: Dr. Thomas G. Grobe, MPH
Wie häufig ist Long COVID in Deutschland? Eine Annäherung basierend auf Routinedaten aus der gesundheitlichen Versorgung
Als Long COVID lassen sich bestimmte länger andauernde gesundheitliche Einschränkungen nach einer SARS-CoV-2-Infektion bezeichnen. Long COVID kann unterschiedliche Symptome aufweisen und unterschiedlich stark ausgeprägt sein. Der Gastbeitrag von Dr. Thomas G. Grobe befasst sich mit der Frage, wie viele Menschen in Deutschland von Long COVID betroffen sind.
Veröffentlicht am 08.09.2023

© Copyright: Aqua
Wie häufig ist Long COVID in Deutschland? Eine Annäherung basierend auf Routinedaten aus der gesundheitlichen Versorgung
In Folge einer SARS-CoV-2-Infektion kann es, wie auch nach anderen Infektionen, zu länger andauernden gesundheitlichen Beschwerden und Einschränkungen kommen. Die Beschwerden können dabei individuell unterschiedlich stark ausgeprägt sein. Während ein Teil der Betroffenen im Alltag kaum eingeschränkt ist, können bei anderen Betroffenen selbst Erledigungen alltäglicher Dinge unmöglich sein. Wird ein Zusammenhang mit einer zurückliegenden SARS-CoV-2-Infektion angenommen, kann in beiden Fällen von Long COVID gesprochen werden. Der Gastbeitrag versucht, Erkenntnisse zu Symptomen und zur Häufigkeit von Long COVID zu vermitteln, die auf Auswertungen von routinemäßig verfügbaren Daten bei Krankenkassen beruhen. Im Wesentlichen basieren die nachfolgend dargestellten Ergebnisse auf zwei Studien, die an dieser Stelle exemplarisch erläutert werden sollen. Beide Studien wurden im Auftrag von Krankenkassen im aQua-Institut durchgeführt und im Jahr 2022 veröffentlicht. Zudem werden am Ende des Beitrags auch aktuellere Schätzungen zur Bedeutung von Long COVID erläutert. Unter bestimmten Voraussetzungen könnten Routinedaten in Situationen wie der Coronapandemie zukünftig umfangreicher und insbesondere schneller Informationen liefern.
Vor- und Nachteile von Routinedaten
Ein wesentlicher methodischer Vorteil von Routinedaten, wie sie bei Krankenkassen existieren, besteht darin, dass sie fortlaufend im Rahmen der gesundheitlichen Versorgung dokumentiert werden. So sind mit den Daten, neben Aussagen zu Entwicklung der Gesundheit im Verlauf der Pandemie, auch Aussagen zur Gesundheit vor der Coronapandemie möglich, die unabhängig von nachfolgenden Ereignissen dokumentiert wurden. Im Fall von Long COVID ist dies relevant, um Häufigkeiten gesundheitlicher Beschwerden auch vor einer SARS-CoV-2-Infektion beurteilen zu können. Zudem kann im Rahmen der Analysen von Routinedaten oftmals auf Daten zu sehr großen Populationen mit mehreren Millionen Menschen zurückgegriffen werden. Studien mit gesonderten Erhebungen in einem entsprechenden Umfang wären nicht praktikabel und schlicht unbezahlbar.
Als Nachteil kann gelten, dass in den Routinedaten in der Regel nur abrechnungs- oder erstattungsrelevante Informationen erfasst sind. Wird aufgrund von bestimmten Beschwerden keine Ärztin und kein Arzt kontaktiert oder werden die Beschwerden für weniger relevant erachtet, dann tauchen diese in den Routinedaten zwangsläufig nicht auf. Da Erkrankungen und Beschwerden in den Daten weitgehend ausschließlich in Form von Diagnosekodierungen erfasst werden, können zudem nur Erkrankungen und Beschwerden dokumentiert werden, zu denen auch ein entsprechender Diagnosekode existiert. Darüber hinaus ist anzumerken, dass wesentliche Teile der Abrechnungsdaten bislang erst verzögert für Auswertungen zur Verfügung stehen. Auf Daten zur ambulanten (kassenärztlichen) Versorgung kann typischerweise erst mehr als sechs Monate nach Ende eines Abrechnungsquartals zurückgegriffen werden. Lediglich Daten zu Krankschreibungen liegen nach einer zwischenzeitlich weitgehend vollständigen Umsetzung der elektronischen Arbeitsunfähigkeitsbescheinigung (eAU) seit 2023 nahezu tagesaktuell bei Krankenkassen vor.
Gesundheitliche Beschwerden im zeitlichen Umfeld von SARS-CoV-2-Infektionen
Zu Beginn der Coronapandemie standen zunächst die akuten Folgen von SARS-CoV-2-Infektionen und Fragen zur Infektionsausbreitung sowie ihrer Eindämmung im Vordergrund. Innerhalb der ersten Monate nach Ausbruch der Pandemie konnte über mittel- bis längerfristige Folgen der Infektionen bei milderen akuten Erkrankungssymptomen zwangsläufig nur spekuliert werden. Dass Überlebende nach schwerwiegenden COVID-19-Erkrankungsverläufen, beispielsweise nach längerer Beatmung, auch über Monate nach einer Entlassung aus dem Krankenhaus noch unter gesundheitlichen Einschränkungen leiden können, war – wie nach allen sehr schwerwiegenden Erkrankungen – erwartbar.
Der Begriff Long COVID im Sinne anhaltender Beschwerden, ggf. auch nach einer milderen akuten COVID-19-Erkrankung, wurde von Betroffenen aus den Vereinigten Staaten vermutlich bereits im Mai 2020 verwendet. Nachfolgend etablierte sich dieser Name neben einer Reihe weiterer Bezeichnungen mit im Detail teils unterschiedlichen Abgrenzungen. Innerhalb der in Deutschland für die Dokumentation von Erkrankungen in Abrechnungsdaten zur Gesundheitsversorgung vorgeschriebenen Diagnoseklassifikation (Internationale statistische Klassifikation der Krankheiten und verwandter Gesundheitsprobleme, German Modification; ICD-10-GM) bestand seit Mitte November 2020 die Möglichkeit, Long COVID als „Post-COVID-19-Zustand, nicht näher bezeichnet“ auch explizit zu dokumentieren (2020 zunächst kurzzeitig mit dem ICD-10-Kode U07.4!, ab 2021 dann mit dem Kode U09.9! und dem übergeordneten Kode U09 „Post-COVID-19-Zustand“).
Bedingt durch ihre fortlaufende Erfassung und Dokumentation aller für relevant erachteten Diagnosen eignen sich Routinedaten vergleichsweise gut, auch ohne vorherige Festlegung von Annahmen explorativ und ergebnisoffen nach auffälligen Häufungen von Beschwerden und Erkrankungen im zeitlichen Verlauf nach Ereignissen wie SARS-CoV-2-Infekten zu suchen. Basierend auf Daten zur gesundheitlichen Versorgung von mehr als 8 Millionen Versicherten der BARMER wurden vor diesem Hintergrund geschlechts-, alters- und wohnortstandardisierte Häufigkeiten von dokumentierten Diagnosen aus der ambulanten und stationären Gesundheitsversorgung sowohl im zweiten Halbjahr 2019 als auch im zweiten Halbjahr 2020 ermittelt, in dem die Kodierung einer Long COVID-Diagnose noch nicht etabliert war. Aus dieser Population hatten sich n = 35.642 Personen bereits im ersten Halbjahr 2020 mit dem SARS-CoV-2-Virus infiziert (im zweiten Halbjahr 2020 erstmalig infizierte Personen wurden im Rahmen der Auswertungen nicht berücksichtigt). Für die zweiten Halbjahre 2019 sowie 2020 wurde anschließend ermittelt, inwieweit Diagnoseraten bei den zwischenzeitlich im ersten Halbjahr 2020 Infizierten von den aufgrund ihrer Geschlechts- und Altersstruktur nach Daten zur Gesamtpopulation im jeweiligen Halbjahr erwartbaren Raten abwichen. Ergebnisse zum zweiten Halbjahr 2019 mit Quotienten größer als eins deuten dabei auf ein Diagnose-assoziiert erhöhtes Risiko für eine nachfolgende COVID-19-Erkrankung hin. Ergebnisse mit Quotienten größer als eins zum zweiten Halbjahr 2020 zeigen demgegenüber ein gehäuftes Auftreten der Diagnosen im zeitlichen Verlauf nach einer erstmaligen COVID-19-Diagnose an, was als ein erster Hinweis auf die mögliche Bedeutung der Diagnose als Folgeerscheinung einer vorausgehenden COVID-19-Erkrankung interpretiert werden kann. Häufungen von Diagnosen im zeitlichen Verlauf nach einer COVID-19-Erkrankung lassen sich dabei allerdings nur dann als mögliche Symptome von Long COVID interpretieren, wenn ihre Häufung im Verlauf nach der COVID-19-Erkrankung stärker als im Vorfeld der Erkrankung ausgeprägt ist. Nur sofern die Quotienten im zweiten Halbjahr 2020 größer als im zweiten Halbjahr 2019 sind, ergeben sich bezogen auf die jeweils betrachtete Diagnose Hinweise für eine Interpretation als Folgeerscheinungen der im ersten Halbjahr 2020 dokumentierten SARS-CoV-2-Infektion.
Gehäuft nach SARS-CoV-2-Infektionen dokumentierte Diagnosen
Deutliche Zunahmen der relativen Diagnosehäufigkeiten im zweiten Halbjahr 2020 gegenüber 2019 nach einer COVID-19-Erkrankung um mehr als den Faktor 2 zeigen sich nach Auswertungen mit Berücksichtigung aller Diagnosen auf unterschiedlichen Ebenen der ICD-10-Klassifikation lediglich bei den folgenden Diagnosen:
- „Sonstige Myopathien“ (ICD-10-Kode G72, Veränderung 2020 versus 2019 um den Faktor 2,1), darunter „Sonstige näher bezeichnete Myopathien“ (G72.8; Faktor 7,6)
- „Chronisches Müdigkeitssyndrom [Chronic fatigue syndrome]“ (G93.3, Faktor 2,8)
- „Viruspneumonie, anderenorts nicht klassifiziert“ (J12, Faktor 9,2)
- „Atemnotsyndrom des Erwachsenen [ARDS]“ (J80.0, Faktor 9,3)
- „Telogeneffluvium“ (L65.0 – eine spezielle Form des Haarausfalls, Faktor 4,0)
- „Störungen des Geruchs- und Geschmackssinnes“ (R43, Faktor 3,8), darunter „Anosmie“ (R43.0, Faktor 4,6), „Parosmie“ (R43.1, Faktor 8,8), „Parageusie“ (R43.2, Faktor 4,0) sowie „Sonstige und nicht näher bezeichnete Störungen des Geruchs- und Geschmackssinnes“ (R43.8, Faktor 4,0)
- „Infektion nach einem Eingriff, anderenorts nicht klassifiziert“ (T81.4, Faktor 2,2)
- „Keimträger sonstiger Infektionskrankheiten“ (Z22.8, Faktor 3,2)
Neben Diagnosen, die auf (ein Fortbestehen von) Infektionen hindeuten, werden nach diesen Ergebnissen also Myopathien, das chronische Müdigkeitssyndrom, das ARDS, Formen des Haarausfalls sowie insbesondere auch Störungen des Geruchs- und Geschmackssinns in unterschiedlichen Formen deutlich häufiger nach einer COVID-19-Infektion dokumentiert, als dies statistisch erwartet werden konnte. Die hier gewählte rein empirische Vorgehensweise identifiziert damit eine Reihe von häufig diskutierten längerfristigen Folgen einer SARS-CoV-2-Infektion. Hätten die verwendeten Daten sehr zeitnah zur Verfügung gestanden, wären entsprechende Auswertungen bereits Anfang 2021 und damit vor einer Etablierung einer Long COVID-Diagnose in der ärztlichen Praxis möglich gewesen.
Zugleich ergaben die Auswertungen Hinweise darauf, dass viele Diagnosen zwar bei zuvor SARS-CoV-2-Infizierten häufiger als geschlechts- und altersabhängig erwartet dokumentiert werden, dies jedoch gleichermaßen auch für Vergleichszeiträume vor der SARS-CoV-2-Infektion gilt, womit entsprechende Diagnosen eher als Risikofaktoren denn als Folgen von SARS-CoV-2-Infektionen gelten können. Dies gilt insbesondere auch für eine Reihe von Diagnosen aus dem ICD-10-Kapitel der psychischen Störungen.
COVID-19 im Jahr 2020 – Krankschreibungen mit Long COVID-Diagnose im Jahr 2021
Im Rahmen einer weiteren und hier exemplarisch vorgestellten Studie mit Routinedaten basierend auf Daten der Techniker Krankenkasse (TK) wurde der Anteil von Personen mit Krankschreibungen unter expliziter Nennung einer Long COVID-Diagnose „Post-COVID-19-Zustand, nicht näher bezeichnet“ (ICD-10-Kode U09.9) im Jahr 2021 ermittelt. Im Rahmen dieser Auswertungen konnten Daten zu n = 4.278.610 Personen im Alter von 15 bis 64 Jahren berücksichtigt werden, die in allen drei Jahren von 2019 bis 2021 bei erkrankungsbedingter Arbeitsunfähigkeit gegebenenfalls auch zur Abgabe einer Arbeitsunfähigkeitsbescheinigung verpflichtet gewesen wären, was vorrangig bei sozialversicherungspflichtig Beschäftigten und dann in der Regel bei Arbeitsunfähigkeiten über mehr als drei Tage der Fall ist. Die erforderlichen Daten zu Arbeitsunfähigkeiten bis Ende 2021 standen, anders als Diagnosen aus der ambulanten Versorgung, bereits ab Februar 2022 für Auswertungen zur Verfügung. Die Fokussierung der Auswertungen auf Arbeitsunfähigkeiten beziehungsweise Krankschreibungen hat zudem den Effekt, dass ausschließlich Beschwerden im Sinne von Long COVID mit gravierenderen gesundheitlichen Einschränkungen berücksichtigt wurden – nämlich solche, welche individuell die Ausübung der bisherigen Berufstätigkeit verhindern.
Von den betrachteten 4,3 Millionen Personen waren innerhalb des Jahres 2020, also im ersten Jahr der Coronapandemie, nach verfügbaren Angaben zur ambulanten und stationären Versorgung n = 99.890 Personen von einer COVID-19-Infektion mit Virusnachweis betroffen. Von diesen nach Datenlage bereits 2020 nachweislich infizierten Personen waren im Folgejahr n = 773 Personen mindestens kurzzeitig mit einer Long COVID-Diagnose arbeitsunfähig gemeldet, was, bezogen auf die vorausgehend Infizierten, einem Anteil von 0,8 Prozent entspricht. Auffällig waren mit durchschnittlich 105 gemeldeten Tagen die ausgesprochen langen Fehlzeiten bei Betroffenen mit einer Arbeitsunfähigkeit unter einer Long COVID-Diagnose. Für vergleichsweise kleine Subgruppen unter den COVID-19-Betroffenen, nämlich solche mit längerfristigen Arbeitsunfähigkeiten aufgrund von COVID-19-Infektionen oder längeren Krankenhausbehandlungen mit COVID-19-Diagnose im Jahr 2020, ließen sich noch deutlich höhere Risiken für Krankschreibungen mit Long COVID-Diagnose und gegebenenfalls dann durchschnittliche Arbeitsunfähigkeitszeiten im Folgejahr 2021 merklich oberhalb von 150 Tagen ermitteln. Personen mit Hinweis auf eine Beatmung im Zusammenhang mit einer COVID-19-Erkrankung waren im Folgejahr zu rund 10 Prozent von Krankschreibungen mit Long COVID-Diagnose und dann gegebenenfalls über einen Zeitraum von durchschnittlich 190 Tagen betroffen.
Aktuelle(re) Häufigkeiten diagnostizierter Long COVID-Erkrankungen
Aus routinemäßig durchgeführten Auswertungen von Daten bei Krankenkassen liegen zwischenzeitlich auch aktuellere Ergebnisse vor. Während innerhalb des Jahres 2021 nach bevölkerungsbezogen standardisierten Ergebnissen auf der Basis von Daten der BARMER bei etwa 0,54 Prozent der Bevölkerung die Diagnose U09 „Post-COVID-19-Zustand“ im Rahmen der ambulanten Versorgung dokumentiert wurde, was etwa 453.000 Betroffenen in Deutschland entspricht, wurde die Diagnose 2022 bei 1,50 Prozent der Bevölkerung zumindest als Verdachtsdiagnose dokumentiert, was etwa 1,26 Millionen Betroffenen im Jahr 2022 entspricht. Allerdings lässt sich hier allein aufgrund der Diagnoseangaben keine Differenzierung nach dem Grad der individuellen gesundheitlichen Einschränkungen vornehmen.
Prävalenz von Long COVID-Diagnosen nach Geschlecht und Altersgruppen 20222
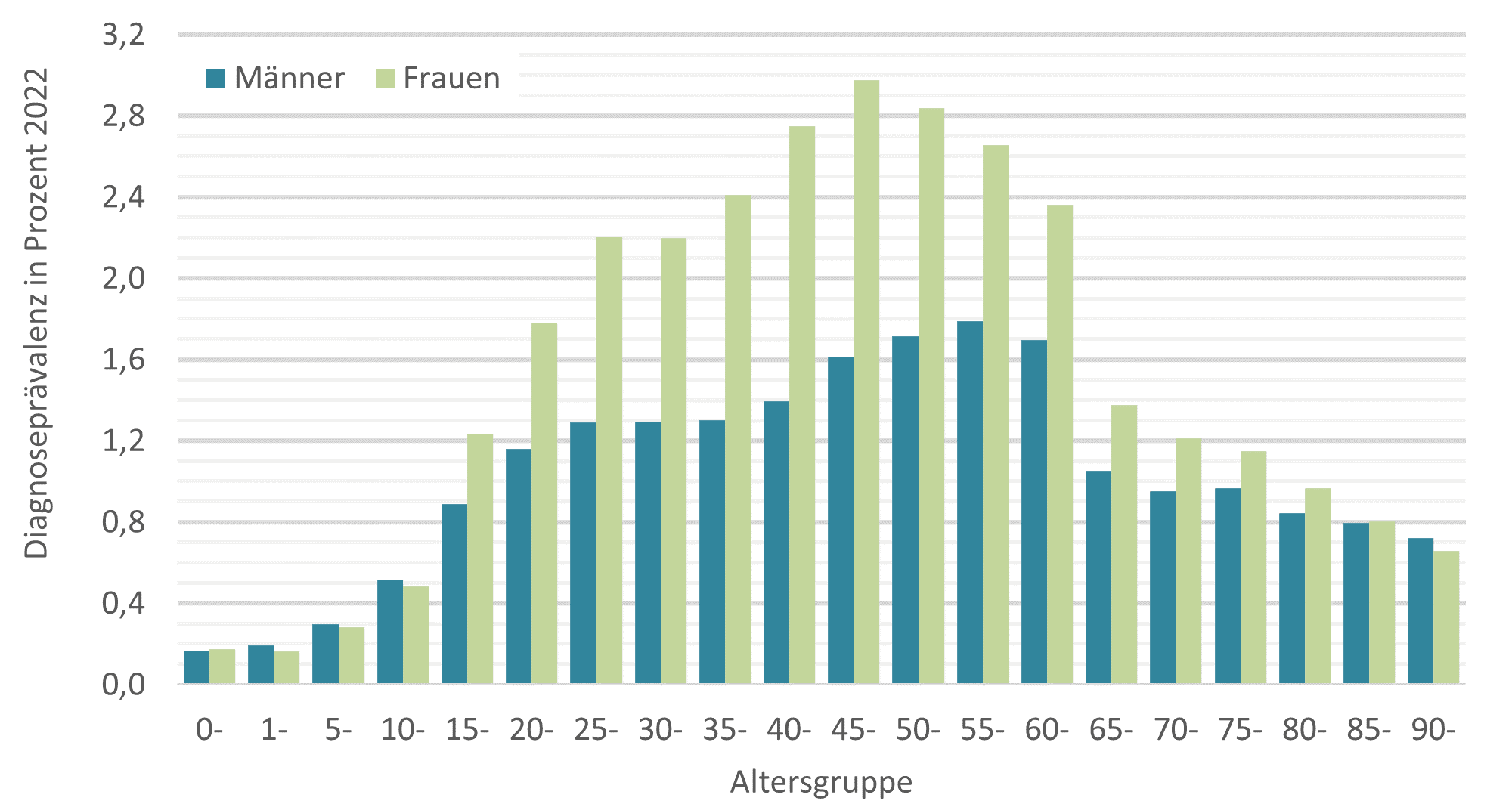
© Quelle: BARMER-Daten 2022 zu n = 8.643.122 Versicherten, eigene Berechnung und Darstellung, Betroffene mit Diagnose U09 „Post-COVID-19-Zustand“ im Rahmen der ambulanten ärztlichen und psychotherapeutischen Versorgung ohne Berücksichtigung von Ausschlussdiagnosen, ggf. gewichtet nach Bevölkerungsstruktur in Deutschland am 31.12.2022 differenziert nach Geschlecht, Altersgruppen und Bundesländern gemäß Angaben des Statistischen Bundesamtes
Nach Daten der Techniker Krankenkasse konnte die Diagnose U09 bei Erwerbspersonen innerhalb des Jahres 2021 für einen Krankenstand von 0,013 Prozent verantwortlich gemacht werden. Im Jahr 2022 war sie dann für einen Krankenstand von 0,031 Prozent verantwortlich. Während sich die Werte Anfang 2023 dann auf einem ähnlichen Niveau wie im zweiten Halbjahr 2022 bewegten, ließen sich nach vorläufigen Daten im Mai bis Juli 2023 Werte unterhalb von 0,03 Prozent, und damit Krankenstände auch leicht unterhalb der Vorjahresergebnisse, ermitteln. Ein Krankenstand von 0,03 Prozent entspricht hier der Aussage, dass an allen Tagen im jeweils betrachteten Zeitraum 0,03 Prozent aller Beschäftigten – und damit einer von jeweils 3.333 Beschäftigten – aufgrund von Long COVID arbeitsunfähig gemeldet war. Im Jahr 2022 entfielen bei TK-versicherten Beschäftigten etwa 0,6 Prozent aller gemeldeten Arbeitsfehltage auf die Diagnose U09 beziehungsweise Long COVID.
Krankenstände mit Long COVID-Diagnose im Wochenmittel in den Jahren von 2020 bis Juli 2023
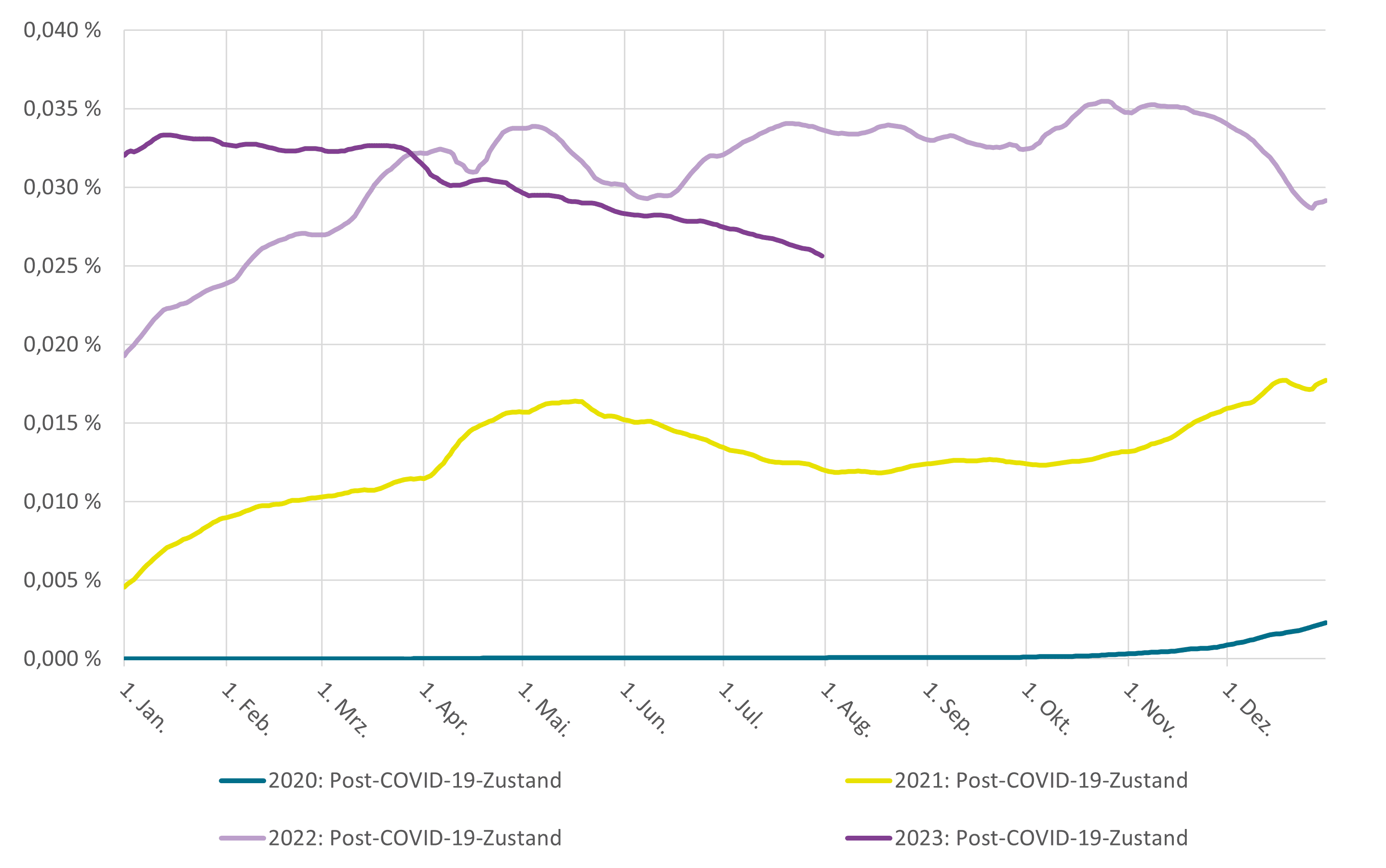
© Quelle: Eigene Berechnungen zum Gesundheitsreport der Techniker Krankenkasse mit Daten Stand August 2023; gemeldete Arbeitsunfähigkeiten mit ICD-10-Diagnose U09 „Post-COVID-19-Zustand“ bei tagesbezogen n = 5.294.451 bis n = 5.646.050 Erwerbspersonen mit Versicherung bei der TK im Alter von 15 bis 64 Jahren, Tageswerte zu Krankenständen einheitlich standardisiert gemäß Geschlechts- und Altersstruktur von Erwerbstätigen in Deutschland 2010 nach Angaben des Statistischen Bundesamtes; Ergebnisse zu 2023 vorläufig – Nachmeldungen von Erkrankungsfällen sind in begrenztem Umfang zu erwarten.
Resümee
Wie die hier exemplarisch dargestellten Studienbeispiele andeuten, ermöglichen Routinedaten bei gesetzlichen Krankenkassen potenziell eine Vielzahl an Analysen zu gesundheitsbezogenen Themen. Mit dem Forschungsdatenzentrum (FDZ) beim Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM) werden zukünftig auch Analysen mit kassenübergreifenden Daten möglich sein. Oftmals sind jedoch bereits mit Daten einzelner Krankenkassen bevölkerungsbezogene Abschätzungen zur Verbreitung und Bedeutung von Erkrankungen möglich.
Im Gegensatz zur Situation bei vielen anderen gesundheitsbezogen Themen entstand im Zuge der Coronapandemie ein Informationsbedarf, der sehr kurzfristig und möglichst schnell gestillt werden sollte. Auch bei Analysen von Routinedaten wäre in diesem Kontext eine beschleunigte Verfügbarkeit von Daten höchst wünschenswert gewesen. Schritte hin zu auch in der Praxis sehr zeitnah verfügbaren Daten zeichnen sich zwischenzeitlich insbesondere durch die weitgehende Implementierung der eAU ab.
Trotz der im internationalen Vergleich eher niedrigen SARS-CoV-2-Infektionszahlen in Deutschland während der ersten Welle der Coronapandemie im Jahr 2020 ließen sich bereits mit Daten zu diesem Jahr Abschätzungen zu mittelfristigen Auswirkungen entsprechender Infektionen im Sinne von Long COVID vornehmen.
Im Jahr 2021 wurde Long COVID in Deutschland dann schätzungsweise bei rund 450.000 Menschen diagnostiziert, 2022 waren mehr als 1,2 Millionen Menschen betroffen, Frauen häufiger als Männer und mit den höchsten Betroffenenraten im mittleren Alter um 50 Jahre. Long COVID zählt damit in Deutschland keinesfalls zu den selten diagnostizierten Erkrankungen. In welchem Ausmaß die genannten Zahlen dabei von einer Unter- oder möglicherweise auch einer Übererfassung beeinflusst sind, lässt sich schwer abschätzen. Da Long COVID sehr unterschiedlich ausgeprägte Symptome aufweisen kann, würde eine bereits im Rahmen der Diagnosekodierung mögliche Differenzierung von Einschränkungen im alltäglichen Leben zur besseren Einschätzung der Bedeutung von dokumentierten Diagnosen beitragen.
Von den SARS-CoV-2-Infizierten Berufstätigen des Jahres 2020 mit Versicherung bei der TK wurde „nur“ rund jeder Hundertste im Folgejahr auch mit expliziter Nennung einer Long COVID-Diagnose arbeitsunfähig gemeldet. Betroffene waren dann 2021 jedoch über außergewöhnlich lange Zeiträume arbeitsunfähig gemeldet. Auch Krankenstände lagen 2022 noch erheblich höher als 2021. Selbst wenn aktuelle Zahlen zum bisherigen Verlauf im Jahr 2023 noch nicht als vollständig gelten können, scheint sich allerdings abzuzeichnen, dass es in diesem Jahr nicht zu einer erneuten starken Zunahme kommen wird. Die Zahlen zu gemeldeten Arbeitsunfähigkeiten lassen – trotz vielfältiger Einschränkungen – zum einen zumindest vorläufig vermuten, dass Long COVID in Deutschland nicht zu einem volkswirtschaftlich sehr gravierenden Verlust an Arbeitskraft führen wird. Auf der anderen Seite belegen die Zahlen zugleich deutlich, dass es eine Reihe von Betroffenen gibt, die in ihrem Leben sehr erheblich von Long COVID betroffen sind.
Vita
Dr. med. Thomas G. Grobe, MPH studierte Medizin und Public Health in Hannover. Seit 2013 arbeitet er im aQua-Institut in Göttingen und leitet dort die Abteilung Gesundheitsberichterstattung und Biometrie. In seiner Abteilung werden aktuell unter anderem auch mehr als zehn Forschungsprojekte – oftmals in Zusammenarbeit mit Universitäten und anderen Institutionen – bearbeitet, die vom Innovationsfonds gefördert sind. Mit Analysen von Routinedaten aus dem Bereich der gesetzlichen Krankenversicherung (GKV) ist er seit 1996 befasst. Unter seiner Verantwortung sind mehr als 50 Gesundheits- und Arztreporte mit Analysen insbesondere zu Arbeitsunfähigkeiten sowie zur ambulanten Versorgung, aber auch mit sektorenübergreifenden Analysen auf der Basis von GKV-Routinedaten zu sehr unterschiedlichen Themen entstanden, die regelmäßig seit 1998 bzw. 2006 publiziert wurden und werden.
